
Vården ur befolkningens perspektiv
International Health Policy Survey (IHP) 2023
Förord
Sverige deltar sedan 2009 i en årlig internationell jämförande undersökning av hälso- och sjukvården, för att öka lärande mellan länder och ge underlag till förbättrat beslutsfattande inom sektorn. Undersökningen – the International Health Policy Survey (IHP) – leds av den amerikanska stiftelsen The Commonwealth Fund och genomförs i 10 länder. Myndigheten för vård- och omsorgsanalys (Vård- och omsorgsanalys) har sedan 2014 i uppdrag av regeringen att genomföra och redovisa den svenska delen av IHP-studien.
I den här rapporten redovisar vi resultat och analyser av 2023 års undersökning, där Australien, Frankrike, Kanada, Nederländerna, Nya Zeeland, Schweiz, Storbritannien, Sverige, Tyskland och USA deltog. IHP-undersökningen för 2023 undersöker vuxnas upplevelser av hälso- och sjukvården.
Arbetet vid Vård- och omsorgsanalys har gjorts av projektledaren Peter Nilsson, analytikern Agnes Lindvall, utredaren Cecilia Dahlgren och praktikanten Julia Belcastro. I arbetet har även projektdirektören Åsa Ljungvall deltagit.
På uppdrag av The Commonwealth Fund har företaget SSRS ansvarat för den internationella samordningen av undersökningen. Statistiska centralbyrån (SCB) har på uppdrag av Vård- och omsorgsanalys genomfört den svenska datainsamlingen.
Vård- och omsorgsanalys vill rikta ett varmt tack till alla som har besvarat enkäten. Vår förhoppning är att rapporten kan fungera som ett underlag för att förbättra svensk hälso- och sjukvård.
Stockholm 2024-03-15
Jean-Luc af Geijerstam, generaldirektör
Så finansieras undersökningen
The Commonwealth Fund står bakom den huvudsakliga finansieringen av undersökningen The Commonwealth Fund’s 2023 International Health Policy Survey of the General Population in 10 Countries. Följande organisationer är medfinansiärer:
- Canadian Institute for Health Information (Kanada)
- Commissaire à la santé et au bien-être du Québec (Kanada)
- Ministère de la Santé et des Services sociaux (Kanada)
- Ontario Health (Kanada)
- La Haute Autorité de Santé (Frankrike)
- German Ministry of Health and the Robert Koch Institute; Stichting Radboud universitair medisch centrum vid Radboud University Medical Center (Tyskland)
- Vård- och omsorgsanalys (Sverige)
- Federal Office of Public Health (Schweiz)
- The Health Foundation (Storbritannien).
Resultat i korthet
Vi har undersökt hur vuxna svenskar upplever att vården fungerar jämfört med nio andra OECD-länder. Studien International Health Policy Survey (IHP) genomförs varje år i samarbete med den amerikanska stiftelsen The Commonwealth Fund. Vi har även genomfört en fördjupad analys av det svenska resultatet.
Vi kommer fram till följande resultat och slutsatser.
Sverige jämfört med andra länder
- Inom områdena kontinuitet, personcentrering och tillgänglighet har Sverige fortsatt svagare resultat än andra länder. Dessa kvarstående brister tyder på att inriktningsmålen i omställningen till en god och nära vård ännu inte avspeglas i befolkningens upplevelser.
- Årets undersökning inkluderar nya frågor om att bli orättvist behandlad och inte tagen på allvar inom hälso- och sjukvården. Där har Sverige sämst resultat i hela undersökningen.
- Det finns några områden där Sverige har bättre resultat än genomsnittet. Svenska patienter har en jämförelsevis hög användning av digitala verktyg och tjänster, få som avstår vård på grund av kostnaden och hög användning av hälsofrämjande samtal.
- Trots en hög användning av digitala verktyg och tjänster, är både patienter och läkare i Sverige mindre nöjda med distansbesök än i andra länder.
- Nederländerna utmärker sig som det land med bäst resultat för många frågor i undersökningen. Det gäller särskilt personcentrering, kontinuitet och tillgänglighet där de svenska resultaten visar störst brister.
Utveckling över tid av de svenska resultaten
- Allt fler använder digitala verktyg och tjänster i hälso- och sjukvården och hälsofrämjande samtal har blivit vanligare.
- Personcentrering och vård till personer med kroniska sjukdomar har försämrats.
- Väntetiderna till den specialiserade vården har blivit kortare, men tillgängligheten till vård på kvällar och helger samt möjligheten till svar samma dag vid kontakt med vårdcentralen har försämrats.
- Informationsöverföringen från primär- till specialistvård har förbättrats, men överföringen från specialistvård till primärvård har försämrats.
Skillnader mellan olika grupper i befolkningen i de svenska resultaten
- Personer med kroniska sjukdomar och sämre självskattad hälsa har sämre erfarenheter av vården. Mer kunskap behövs om primärvårdens förutsättningar att ge vård till dessa grupper, inte minst eftersom patientsäkerheten kan påverkas.
- Yngre samt personer med utländsk bakgrund och lägre utbildningsnivå är andra grupper som har mer negativa erfarenheter av vården än befolkningen i stort.
- Personer med fast läkarkontakt har bättre erfarenheter av vården än dem med ordinarie mottagning.
Sammanfattning
Den här rapporten redovisar resultat och analyser av den internationella enkätundersökningen International Health Policy Survey (IHP) för 2023. Undersökningen kartlägger hur befolkningen i Sverige och nio andra länder upplever hälso- och sjukvården i sina respektive länder.
Målet med undersökningen är att, utifrån befolkningens och patienternas perspektiv, identifiera områden där den svenska hälso- och sjukvården kan förbättras samt bidra till internationellt lärande. Syftet är också att skapa bättre förståelse för styrkor och svagheter i svensk vård samt att bidra till fördjupade analyser och diskussioner som kan leda till dess utveckling.
Rapporten utgår från följande frågor:
- Hur förhåller sig Sveriges resultat för olika frågeområden till övriga länders resultat?
- Hur har Sveriges resultat förändrats sedan förra undersökningen 2020?
- Vilka samband har de svenska resultaten med olika bakgrundsfaktorer och förhållanden som går att koppla till individen?
Även om undersökningen omfattar många relevanta frågeområden ger den inte en allomfattande bild av hälso- och sjukvården. Undersökningen fångar patientrapporterade erfarenheter, och det är möjligt att dessa ibland skiljer sig från medicinska resultat som mäts med kliniska mått.
Cirka 2 300 slumpmässigt utvalda personer i åldern 18 år och äldre svarade på 2023 års enkätundersökning i Sverige, vilket innebär en svarsfrekvens på 28 procent. Eftersom bortfallet är större i vissa grupper justerar vi för skillnader i svarsbenägenhet med hjälp av så kallad viktning, så att resultaten ska vara representativa för den svenska befolkningen.
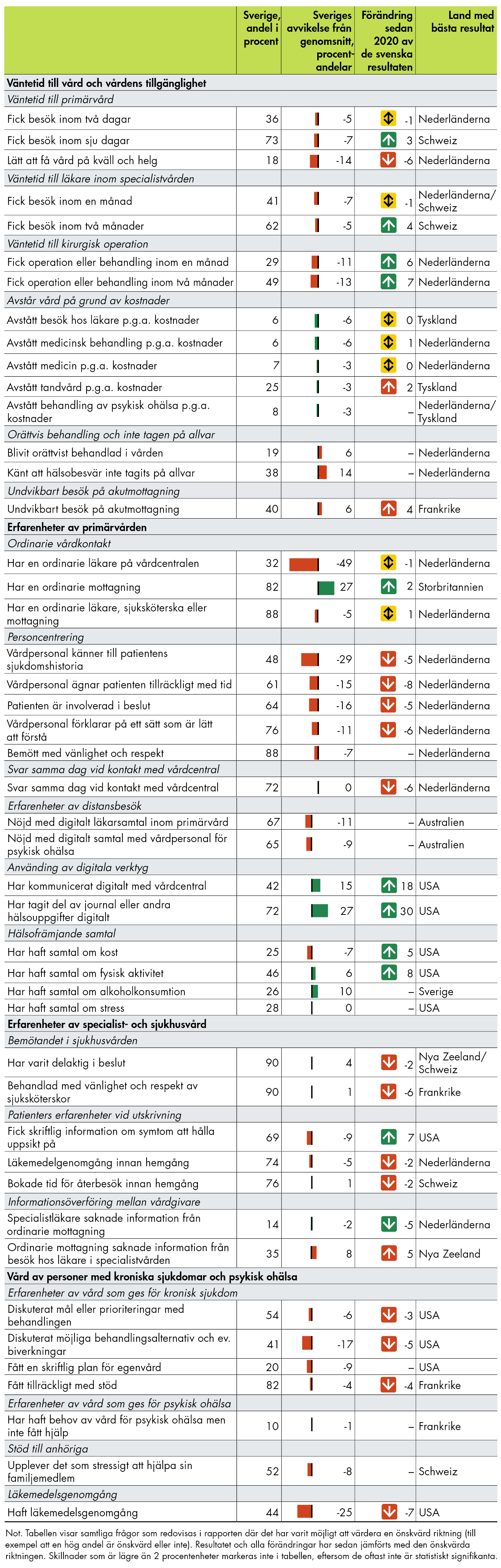
Rapporten innehåller en stor mängd resultat och berör flera olika frågeområden. Tabell 1 ger en sammanfattande bild av resultaten i årets undersökning – hur befolkningen i Sverige svarade på respektive fråga samt hur detta resultat avviker från de övriga länderna och hur det har förändrats sedan undersökningen 2020. Dessutom framgår vilket land som hade det bästa resultatet i respektive fråga.
Efter tabellen sammanfattar vi våra viktigaste resultat och slutsatser utifrån rapportens tre frågor.
Så här läser man tabellen
Tabellens första kolumn innehåller frågorna i undersökningen där det är möjligt att värdera en önskvärd riktning (till exempel att en hög andel är önskvärd eller inte). Men några undantag är det möjligt för de flesta frågor.
Kolumn 2 visar Sveriges resultat i årets undersökning, i procentandelar. Till exempel, hur stor andel som har svarat att de har fått ett besök i primärvården inom två dagar.
Kolumn 3 visar hur det svenska resultatet avviker från övriga länders genomsnittliga resultat.
Kolumn 4 visar hur de svenska resultaten har utvecklats sedan förra undersökningen 2020.
Kolumn 5 visar vilket land som har bäst resultat i jämförelsen.
Exempelvis framgår att 36 procent angav att de fick besöka primärvården inom två dagar, vilket är fem procentenheter lägre än genomsnittet bland alla länder och en procentenhet lägre än Sveriges resultat 2020. Nederländerna var det land där högst andel svarade att de fått ett besök inom två dagar.
Tabell 1. Sveriges resultat jämfört med övriga länder och förändring sedan 2020.
Svensk vård i internationell jämförelse
Styrkan med IHP-undersökningen ligger i dess unika möjlighet att tillämpa samma frågor på ett urval av befolkningen i tio OECD-länder, oberoende av deras hälso- och sjukvårdssystem. Internationella jämförelser har dock sina begränsningar, vilket är viktigt att bära med sig i tolkningen av resultaten. Till exempel finns det skillnader i befolkningens sammansättning och enkätmetodiken som kan påverka jämförbarheten. Trots utmaningarna visar undersökningen ändå på flera områden där svensk hälso- och sjukvård kan förbättras och där Sverige presterar positivt jämfört med andra länder.
Resultaten visar att svensk hälso- och sjukvård har styrkor i form av en hög användning av digitala verktyg och tjänster i sina kontakter med hälso- och sjukvården, få som avstår vård på grund av kostnader och en jämförelsevis hög användning av hälsofrämjande samtal. Samtidigt finns det brister i kontinuitet, personcentrering och tillgänglighet, där Sverige presterar sämre än genomsnittet bland de tio deltagande länderna. Nederländerna utmärker sig positivt på flera av områdena, kanske tack vare deras starka primärvård.
Digitala verktyg, få som avstår vård på grund av kostnaden och många hälsofrämjande samtal – tre svenska styrkor
Det finns några områden där Sverige har bättre resultat än genomsnittet bland de tio deltagande länderna. Resultaten visar att svenska patienter har en jämförelsevis hög användning av digitala verktyg och tjänster, få som avstår vård på grund av kostnaden och hög användning av hälsofrämjande samtal.
Jämfört med övriga länder använder många svenskar verktyg för att kommunicera digitalt med sin vårdcentral samt för att läsa journaler och andra hälsouppgifter digitalt. Det ligger i linje med visionen att Sverige ska vara bäst i världen på att använda digitaliseringen och e-hälsans möjligheter till 2025. I samtliga länder i IHP-undersökningen har användningen av digitala tjänster och verktyg ökat kraftigt mellan 2020 0ch 2023, men de svenska resultaten förblir bland de högsta i undersökningen.
En annan positiv avvikelse är att det är förhållandevis få i Sverige som avstår vård på grund av kostnaderna. Dessutom har fler svenska patienter haft ett hälsofrämjande samtal om fysisk aktivitet respektive alkoholkonsumtion än i andra länder. En förklaring kan vara att många regioner i närtid har gjort satsningar för att öka antalet hälsosamtal på vårdcentralerna.
Resultaten tyder sammantaget på att Sverige har relativt välutvecklade e-hälsoresurser, att de ekonomiska barriärerna för tillgång till vård är låga och att det hälsofrämjande arbetet är förhållandevis framträdande i svensk hälso- och sjukvård.
Trots hög användning av digitala verktyg och tjänster är svenska patienter och läkare mindre nöjda med distansbesök
Att svenska patienter har god tillgång till olika digitala verktyg framkommer även av IHP-undersökningen 2022 som riktades till primärvårdsläkare. Ett tydligt resultat av undersökningen 2022 var att Sverige var i framkant med att införa digitala verktyg för patienter och läkare i primärvården, och att det hade skett en förbättring sedan 2019. Däremot var svenska läkare mindre positivt inställda till att utföra vård på distans än i andra länder. I årets undersökning ser vi på motsvarande sätt att de svenska patienterna är mindre nöjda med sina digitala vårdbesök i primärvården än i andra länder. Digitalisering av hälso- och sjukvården ska ske med ambitionen att underlätta för människor att uppnå en god och jämlik hälsa, och att ge verksamheterna stöd i arbetet med detta. Vår slutsats är därmed att utvecklingen av digitala verktyg och tjänster går framåt, men att det är viktigt att säkerställa att även vård på distans utgår från individens behov och förutsättningar.
Kontinuitet, personcentrering och tillgänglighet brister
IHP-undersökningen visar också brister i det svenska hälso- och sjukvårdssystemet, framför allt gäller bristerna kontinuitet, personcentrering och tillgänglighet. Även i tidigare IHP-undersökningar har Sverige visat svagare resultat inom de områdena än andra länder.
Frågorna om kontinuitet handlar till exempel om tillgång till en fast läkarkontakt i primärvården. Där är andelen i Sverige klart lägst i hela undersökningen. Bara 32 procent i Sverige anger att de har en fast läkarkontakt i primärvården, medan genomsnittet i hela undersökningen är 81 procent.
Frågorna i undersökningen som rör personcentrering handlar till exempel om att vårdpersonalen känner till ens sjukdomshistoria, ägnar en tillräckligt med tid och involverar en i beslut. Även här har Sverige sämre resultat än andra länder. Det är också färre patienter i Sverige med kroniska sjukdomar som svarar att de har diskuterat mål med behandlingen för sin sjukdom och olika behandlingsalternativ samt fått en plan för egenvård.
Även när det gäller väntetider och tillgänglighet har Sverige sämre resultat än övriga länder. Det gäller både besök i primärvården och specialiserad vård. Det är även fler i Sverige än i andra länder av dem som har besökt en akutmottagning som svarar att deras problem hade kunnat behandlas på deras ordinarie mottagning om personalen hade varit tillgänglig.
De kvarstående bristerna i kontinuitet, tillgänglighet och personcentrering tyder på att inriktningsmålen i omställningen till en god och nära vård ännu inte avspeglas i befolkningens upplevelser
Omställningen till en god och nära vård har tre inriktningsmål: ökad kontinuitet i primärvården, mer delaktiga patienter och en personcentrerad vård samt ökad tillgänglighet. Att Sverige fortsatt har svaga resultat inom dessa områden tyder på att omställningens inriktningsmål inte avspeglas i befolkningens erfarenheter.
Att kunna välja och få tillgång till en fast läkare i primärvården är förankrat både i lagstiftning och forskning, som visar att kontinuitet i primärvården bär med sig fördelar både för patienter samt hälso- och sjukvårdssystemet i stort. Nyttan av fast läkarkontakt bekräftas både av årets IHP-undersökning och IHP-undersökningen till primärvårdsläkare 2022. Trots de tydliga patientfördelarna har Sverige fortsatt lägst andel med fast läkarkontakt.
Bristen på fasta läkare i primärvården kan förklara att Sveriges resultat på frågorna om personcentrering också är svaga. En ytterligare delförklaring kan vara den pressade arbetssituation som primärvårdsläkarna vittnade om i IHP-undersökningen 2022. Vår slutsats från den rapporten kvarstår om att vårdcentralernas, regionernas och regeringens arbete för att förbättra arbetsmiljön på vårdcentralerna behöver intensifieras.
Viktigt att utreda varför så många upplever att de blir orättvist behandlade och inte tagna på allvar
Nytt i årets undersökning är frågor om man har blivit orättvist behandlad och inte tagen på allvar inom hälso- och sjukvården. Resultaten visar att Sverige presterar sämre än de andra länderna. Upplevelser av att inte ha blivit tagen på allvar eller att ha blivit orättvist behandlad är särskilt vanligt bland yngre, kvinnor och personer med sämre hälsa. Det finns också ett samband med att uppleva att vårdpersonalen inte ägnat en tillräckligt med tid. Det är angeläget att identifiera förbättringsmöjligheter här, för att kunna säkerställa en god vård på lika villkor för hela befolkningen.
Nederländerna rankas högst inom flera områden
Nederländerna är det land som utmärker sig i undersökningen med att få bäst resultat för många av frågorna. De områden där Nederländerna i synnerhet utmärker sig är personcentrering, kontinuitet och tillgänglighet – samma områden där Sverige har tydligast brister. Flera av Nederländernas starka resultat kan sannolikt förklaras av deras väl utbyggda primärvård:
- En relativt stor andel av läkarna i Nederländerna är verksamma i primärvården.
- Det krävs en remiss från primärvården för att få tillgång till specialiserad vård.
- Patienterna betalar ingen patientavgift för läkarbesök och sjuksköterskebesök i primärvården.
Utveckling över tid av de svenska resultaten
Många av frågorna i 2023 års undersökning är identiska med frågorna i undersökningen 2020. Det finns därmed goda möjligheter att följa utvecklingen över tid. För många av frågorna ligger nivåerna förhållandevis stabila, men för vissa frågor ser vi tydliga förändringar. Det gäller till exempel användandet av digitala verktyg och tjänster, som har ökat, och upplevelserna av personcentrering, där resultaten har försämrats. För tillgänglighet och informationsöverföring mellan vårdnivåer ser vi förbättringar för vissa frågor och försämringar för andra.
Fler använder digitala verktyg och hälsofrämjande samtal
Digitala verktyg och hälsofrämjande samtal är två områden där Sverige har bättre resultat än andra länder. Resultatet har också förbättrats sedan 2020. Fler tar del av sin journal och andra hälsouppgifter digitalt och fler har kommunicerat digitalt med sin vårdcentral. Det har också blivit vanligare med hälsofrämjande samtal om kost och fysisk aktivitet.
Sämre personcentrering och vård till personer med kroniska sjukdomar
Resultaten 2023 har försämrats på flera av de områden där Sverige redan hade svaga resultat 2020. Det gäller i synnerhet personcentrering och vård för personer med kroniska sjukdomar.
Färre upplever att de är så involverade de vill i besluten om sin vård och färre upplever att vårdpersonalen ägnar dem tillräckligt med tid, känner till deras sjukdomshistoria och förklarar på ett sätt som är lätt att förstå i kontakt med sin ordinarie läkare eller mottagning.
För personer med kroniska sjukdomar diskuterar färre mål eller prioriteringar med behandlingen samt möjliga behandlingsalternativ och biverkningar. Det är också färre som har fått en genomgång av sina läkemedel 2023 än 2020, något som kan försämra patientsäkerheten.
Tillgänglighet och informationsöverföring mellan vårdnivåer visar både positiva och negativa resultat
Väntetider och tillgänglighet visar både förbättringar och försämringar i de svenska resultaten mellan 2020 och 2023. Resultatet har förbättrats för väntetider till specialistläkarbesök och operation. Samtidigt ser vi försämringar av tillgängligheten till vård på kvällar och helger samt möjligheten till svar samma dag vid kontakt med vårdcentralen. Dessutom uppger fler av dem som besökt en akutmottagning att deras problem hade kunnat behandlas på deras ordinarie mottagning om personalen hade varit tillgänglig. Trots den positiva utvecklingen för väntetider inom specialistvården är Sverige fortfarande under det internationella snittet i dessa frågor.
Informationsöverföringen mellan vårdnivåer har både försämrats och förbättrats. Fler svarar att den ordinarie vårdcentralen saknar information från den specialiserade vården, vilket innebär en försämring. Samtidigt svarar färre att specialistvården saknar information från primärvården, vilket är en förbättring.
Hur har olika grupper av befolkningen svarat?
För att fördjupa förståelsen av det svenska resultatet undersöker vi om svaren har samband med olika individuella förhållanden, när vi tar hänsyn till flera faktorer samtidigt. Vi undersöker exempelvis om svaren skiljer sig utifrån individens demografi (kön, ålder och utländsk bakgrund), socioekonomi (utbildningsnivå) och hälsa (självskattad hälsa och angiven förekomst av kronisk sjukdom) samt olika kontextuella faktorer, som boendeort och om man har en fast vårdkontakt eller inte.
Resultaten visar att det finns flera skillnader i svarsmönster mellan olika grupper i befolkningen. Faktorer som är förknippade med mer negativa erfarenheter av vården är yngre ålder, utländsk bakgrund, lägre utbildningsnivå och sämre hälsotillstånd. Samtidigt visar resultaten att personer med en fast läkarkontakt i flera fall har bättre erfarenheter från hälso- och sjukvården än personer som inte har en fast läkarkontakt.
Även om undersökningen täcker in flera relevanta förklaringsfaktorer finns det sannolikt även andra utestående faktorer som kan påverka sambanden. Exempelvis har vi inte information om tidigare vårdkonsumtion eller registrerade diagnoser, utan vårt underlag bygger uteslutande på vad deltagarna i undersökningen själva har uppgett. Vi vill också betona att de eventuella samband som framkommer i analyserna påvisar samvariation mellan olika faktorer, men det betyder inte att det finns ett orsakssamband mellan dem.
Yngre ålder, utländsk bakgrund och lägre utbildningsnivå är faktorer som är förknippade med mer negativa erfarenheter av vården
Ålder påverkar ofta upplevelsen av vården. Yngre personer, särskilt i åldern 18–34 år, är generellt mer negativa till vården. De avstår oftare från att söka vård på grund av kostnaden och upplever oftare att deras hälsoproblem inte tas på allvar. Dessutom är det mindre vanligt att de har en fast vårdkontakt. Å andra sidan använder de oftare digitala tjänster.
Det finns flera signifikanta skillnader mellan kvinnor och män i deras erfarenheter av hälso- och sjukvården. Kvinnor svarar något oftare än män att de använt digitala tjänster för att läsa sin journal och förnya recept. Det är ingen skillnad mellan könen i hur vanligt det är att ha en fast vårdkontakt, men det är vanligare att män varken har en fast vårdkontakt eller en fast mottagning. Trots det svarar kvinnor oftare än män att deras besvär inte tagits på allvar eller att de blivit orättvist behandlade av vården.
Personer med utländsk bakgrund har oftare negativa erfarenheter av vården än personer med svensk bakgrund. Personer med utländsk bakgrund svarar till exempel oftare att de avstått vård på grund av kostnaden och att de har fått vänta längre på vård än personer med svensk bakgrund. Personer med utländsk bakgrund som vårdats på sjukhus svarar även mindre ofta att de bemötts med vänlighet och respekt på sjukhuset, och mindre ofta att de har fått skriftlig information om symtom att bevaka efter utskrivning.
Även när det gäller utbildningsbakgrund framkommer skillnader i resultaten. Personer med hög utbildning avstår mindre ofta från vård på grund av kostnaden än personer med lägre utbildning. Personer med hög utbildning använder också oftare digitala verktyg samt har mer positiva erfarenheter av personcentrering och informationsutbyte mellan olika vårdformer än personer med enbart grundskoleutbildning.
Personer med sämre hälsa är oftare missnöjda med vården
Personer med sämre hälsotillstånd har oftare än andra en fast vårdkontakt. Trots det upplever patienter med självskattad dålig hälsa och patienter med diagnosticerad psykisk ohälsa mindre ofta än andra att vårdpersonalen känner till deras sjukdomshistoria, ägnar dem tillräckligt med tid, involverar dem i beslut och förklarar saker på ett sätt som de förstår.
Personer med sämre självskattad dålig hälsa, diagnosticerad psykisk ohälsa och/eller minst en kronisk sjukdom svarar också oftare än andra att de avstått vård på grund av kostnaden, att de varit med om att deras hälsoproblem inte tagits på allvar och att de har blivit orättvist behandlade i vården.
Mer kunskap behövs om hur primärvården kan ge bättre vård till personer med kroniska sjukdomar
Årets undersökning visar att svenskar med kroniska sjukdomar generellt har sämre resultat än i andra länder när det gäller att få vård för sitt hälsotillstånd. Andelen i Sverige som upplever att de fått tillräckligt med stöd för egenvård, fått en läkemedelsgenomgång, eller diskuterat mål och prioriteringar med behandlingen, eller alternativ till behandlingen har dessutom minskat något sedan 2020.
I IHP-undersökningen 2022 riktad till primärvårdsläkare såg vi att de svenska läkarna mindre ofta än läkare i andra länder ansåg att vårdpersonalen på deras vårdcentral var förberedda att ge vård till personer med kroniska sjukdomar. De svenska läkarna gjorde inte heller lika många insatser för att stärka patienterna i egenvård.
Att färre patienter med kroniska sjukdomar idag får insatser såsom skriftliga planer för egenvård och läkemedelsgenomgångar kan innebära en risk för patientsäkerheten. Dessa insatser kan också förebygga behovet av vård och därmed bidra till ett mer effektivt resursutnyttjande.
Resultaten från årets och förra årets IHP-undersökning visar att det behövs mer kunskap om vilka brister som finns för personer med kroniska sjukdomar och om primärvårdens förutsättningar att ge vård till dem.
Fast läkarkontakt på vårdcentralen ger mer kontinuitet, delaktighet och samordning
Personer med en fast läkarkontakt har i flera fall bättre erfarenheter från hälso- och sjukvården än personer som inte har en fast läkarkontakt. Till exempel upplever de oftare att vårdpersonalen känner till deras sjukdomshistoria och involverar dem i beslut. Det är också mindre vanligt att de har varit med om att primärvården saknar information från specialistvården eller vice versa.
Personer i tätbefolkade områden svarar oftare än personer i glesbefolkade och medelbefolkade områden att de har en fast läkarkontakt. Skillnaden beror sannolikt på skillnader i tillgången till specialistläkare i allmänmedicin, inte på skillnader i patienternas behov.
1 Inledning
Sedan år 2009 deltar Sverige i en årlig internationell jämförande undersökning av hälso- och sjukvården – the International Health Policy Survey (IHP). Undersökningen leds av den amerikanska stiftelsen The Commonwealth Fund och genomförs i tio länder. Myndigheten för vård- och omsorgsanalys (Vård- och omsorgsanalys) har sedan 2014 i uppdrag av regeringen att genomföra och redovisa den svenska delen av IHP-undersökningen. I den här rapporten redovisar vi resultaten från 2023 års undersökning, där Australien, Frankrike, Kanada, Nederländerna, Nya Zeeland, Schweiz, Storbritannien, Sverige, Tyskland och USA deltog.
I 2023 års IHP-undersökning undersöks befolkningen 18 år och äldres upplevelser av hälso- och sjukvården. Eftersom IHP-undersökningen följer ett rullande treårsschema med olika målgrupper för varje år, genomfördes den tidigare undersökningen riktad till vuxna år 2020 (Vård- och omsorgsanalys 2021b) och 2016 (Vård- och omsorgsanalys 2017). Övriga år har undersökningen riktat sig till befolkningen 65 år och äldre och primärvårdsläkare.
IHP-undersökningen ger en unik möjlighet att jämföra den svenska befolkningens erfarenheter av hälso- och sjukvården – till exempel vårdens tillgänglighet, samordning av information och delaktighet – med andra relevanta länder. IHP-undersökningen gör det på så sätt möjligt att belysa de styrkor och svagheter som finns i svensk hälso- och sjukvård i ett internationellt perspektiv. Undersökningen är inte en undersökning av attityder utan av erfarenheter och faktiska förhållanden i mötet med vården, det vill säga om vad som skett i kontakten med vårdpersonalen.
Jämfört med andra länder har Sverige tillgång till relativt mycket statistik över hälso- och sjukvården genom exempelvis nationella hälsodataregister, nationella kvalitetsregister, Öppna jämförelser och Nationell patientenkät. Däremot är möjligheten till internationella jämförelser begränsade. IHP-undersökningen gör det möjligt att jämföra Sveriges hälso- och sjukvård med hälso- och sjukvård i andra länder. Jämförelserna kan bidra till att identifiera områden där andra länder presterar bättre och kan fungera som förebilder för svensk hälso- och sjukvård.
1.1 IHP ger inte hela bilden av vårdens kvalitet
Den här IHP-undersökningen redovisar befolkningens erfarenheter av att besöka vården, men patienterfarenheter är en del av vad som utgör hälso- och sjukvårdens kvalitet eller effektivitet. Ett centralt område som undersökningen inte belyser är medicinska resultat och hälsoutfall, vilket är det område som är viktigast för patienter i sin kontakt med vården (Vård- och omsorgsanalys 2019a).
Svensk hälso- och sjukvård har generellt sett goda hälsoutfall. Sverige är till exempel ett av de länder i Europa som har högst canceröverlevnad samtidigt som cancerdödligheten långsamt minskar (Socialstyrelsen 2020). Den åtgärdbara dödligheten, det vill säga dödlighet i sjukdomar som hälso- och sjukvården kan påverka förloppet av, har minskat över tid och är relativt låg i en internationell jämförelse (Eurostat 2023; Socialstyrelsen 2023; Vård- och omsorgsanalys 2022c). Den medicinska utvecklingen har också inneburit att allt fler operationer och vårdinsatser kan göras i öppenvården (SKR 2022).
Det finns även kända utmaningar i den svenska hälso- och sjukvården som inte täcks av IHP-undersökningen. Till exempel är kompetensförsörjningen en utmaning för svensk hälso- och sjukvård, både att rekrytera och behålla personal.
Slutligen finns det också stora delar av hälso- och sjukvården som inte berörs i undersökningen. Det gäller till exempel den kommunala hälso- och sjukvården.
1.2 Rapportens frågeställningar och upplägg
I arbetet med den här rapporten har vi utgått från följande frågor:
- Hur förhåller sig Sveriges resultat för olika frågeområden till övriga länders resultat?
- Hur har Sveriges resultat förändrats sedan den förra undersökningen 2020?
- Vilka samband har de svenska resultaten med olika bakgrundsfaktorer och förhållanden som går att koppla till individen?
Den första frågan besvarar vi genom att redovisa resultatet för Sverige och de övriga nio länder som ingick i 2023 års IHP-undersökning riktad till befolkningen i åldern 18 år och äldre. Undersökningen och frågorna som ingår bestäms av The Commonwealth Fund. Frågorna är indelade i ett antal områden, bland annat väntetid och tillgång till vård, erfarenheter av primärvården, erfarenheter av specialist- och sjukhusvård samt erfarenheter av vård av personer med kroniska sjukdomar. Till det kommer några frågor som bara har ställts i Sverige.
För att besvara den andra frågan jämför vi Sveriges resultat 2023 med resultaten från undersökningen 2020. En stor del av frågorna är identiska i båda undersökningarna och det finns därför goda förutsättningar för jämförelser över tid.
För att besvara den tredje frågan har vi genomfört en fördjupad analys av den svenska delen av datamaterialet. Då har vi undersökt hur patienternas erfarenheter av vården relaterar till individuella faktorer som ålder, kön, utbildningsnivå och hälsa.
1.3 Sammanfattande metod
Enkäten och den övergripande metoden för undersökningen utformas av den oberoende sjukvårdsstiftelsen The Commonwealth Fund i USA. De deltagande länderna har sedan haft möjlighet att ge synpunkter på frågorna och göra vissa anpassningar utifrån lokala förutsättningar. Vård- och omsorgsanalys ansvarar för översättningen av enkäten, och har genomfört undersökningen tillsammans med SCB. Enkätundersökningen genomfördes under våren 2023 som en webbenkät.
Populationen för undersökningen utgjordes av alla folkbokförda personer i åldern 18 år och uppåt. SCB gjorde ett stratifierat obundet slumpmässigt urval utifrån Registret över totalbefolkningen, och gjorde totalt fem utskick till urvalspersonerna. Det var 2 266 personer som svarade på undersökningen, vilket motsvarade en svarsfrekvens på 28 procent. Svarsfrekvensen är i linje med andra enkätundersökningar riktade till befolkningen, och SCB har viktat datamaterialet för att ta hänsyn till olika svarsbenägenhet beroende på kön, ålder, utländsk bakgrund, bostadsort och utbildningsnivå.
I de övriga länderna i IHP-undersökningen var det stor variation i hur många som besvarade enkäten. Nya Zeeland var landet med minst antal deltagare, 750 stycken, och Kanada hade flest svar med 4 820 deltagare. Länderna har också använt sig av olika metoder för datainsamlingen. De flesta länder har huvudsakligen använt sig av telefonintervjuer och gjort slumpmässiga urval från telefonregister. Bara Sverige och Schweiz har utgått från totalregister över befolkningen för sina slumpmässiga urval, och båda länderna har i huvudsak använt sig av en webbenkät för att samla in svar.
För den första och andra frågan analyserar vi skillnader mellan Sverige och övriga länder respektive förändringen över tid. I analysen beaktar vi inte skillnader eller förändringar på mindre än 2 procent, eftersom de i regel inte är statistiskt signifikanta.
För att analysera den tredje frågan om skillnader i hur de svenska deltagarna har svarat har vi använt regressionsanalyser. Regressionsanalyserna visar sambandet mellan utfallet (svaret på frågan) och olika bakgrundsfaktorer med hänsyn tagit till flera faktorer samtidigt:
Individegenskaper
- Ålder (18–24 år, 25–34 år, 35–49 år, 50–64 år, 65 år och äldre)
- Kön (man, kvinna)
- Utländsk bakgrund (född utanför Sverige alternativt har två föräldrar födda i utlandet)
- Utbildning (förgymnasial examen, gymnasial examen, eftergymnasial examen som högsta avslutade utbildningsnivå)
- Självskattad hälsa (bedömer sin egen hälsa som bra, bedömer sin egen hälsa som dålig)
- Kroniska sjukdomar (ingen kronisk sjukdom, en kronisk sjukdom, fler än en kronisk sjukdom)
- Psykisk ohälsa (diagnosticerad av en läkare)
Kontextfaktorer
- Geografiskt läge (glesbefolkat område, medelbefolkat område, tätbefolkat område)
- Tillgång till fast läkarkontakt eller mottagning (fast läkarkontakt, fast mottagning men inte fast läkarkontakt, varken fast läkarkontakt eller mottagning)
Vi kan inte säga om de samband vi ser är kausala, det vill säga om olika utfall orsakas av skillnader i bakgrundsfaktorerna. Däremot ger regressionsanalyserna oss en övergripande bild av skillnader i befolkningens erfarenheter av hälso- och sjukvården.
För mer information om datainsamlingen och regressionsanalyserna, se bilaga 1.
1.4 Goda möjligheter att jämföra 2020 och 2023
IHP-undersökningen riktad mot befolkningen i åldern 18 år och äldre har tidigare genomförts 2016 och 2020. Metoden för den svenska delen av undersökningen har till viss del förändrats och utvecklats mellan undersökningarna.
År 2016 gjordes urvalet från ett telefonregister och undersökningen genomfördes som telefonintervjuer. Men telefonregister är inte heltäckande för befolkningen och gör det svårare att nå vissa grupper. Därför övergick vi 2020 till att använda oss av SCB:s register av totalbefolkningen för urvalet och webbenkäter till själva undersökningen. Det är samma metod som vi har använt i undersökningen 2023.
Många av frågorna är också identiska i undersökningarna 2020 och 2023, och det finns därför goda möjligheter att jämföra åren. För några enstaka frågor kan vi även jämföra med 2016. För att säkerställa jämförbarhet så långt som möjligt är materialet viktat på samma sätt över åren.
I jämförelsen mellan 2020 och 2023 är det möjligt att en del av utvecklingen kan förklaras av förändringar i hälso- och sjukvårdssystemet som en konsekvens av covid 19-pandemin. Vi kan inte med säkerhet säga hur mycket pandemin påverkat utvecklingen, men genomförandet av undersökningen 2020 bedöms inte ha påverkats, vilket innebär att genomförandet för undersökningarna är jämförbara.
1.5 Utmaningar i internationella jämförelser
Hälso- och sjukvården är organiserad på olika sätt i olika länder, vilket kan göra det svårt att jämföra sjukvårdsystem. Till exempel kan hur hälso- och sjukvården är organiserad påverka patienternas erfarenheter och förväntningar på hälso- och sjukvården i sitt land. Exempelvis kan det variera i vilken utsträckning patienter vårdas på sjukhus för olika sjukdomstillstånd och hur primärvården är organiserad i länderna. Svensk primärvård liknar visserligen andra länders primärvård i uppdraget, men är mycket mindre i omfattning än övrig sjukvård. En stor del av hälso- och sjukvården i Sverige utförs i stället på sjukhus (Vård- och omsorgsanalys 2019b). Medan en stor del av primärvården i andra länder sker på små mottagningar som kanske enbart består av en eller ett par läkare besöker patienter i Sverige vårdcentraler där det utöver läkare och sjuksköterskor ofta finns bland annat psykologer, terapeuter och dietister.
Även befolkningssammansättningen, hälsotillståndet och ekonomiska förutsättningar för hälso- och sjukvården kan variera mellan länder, vilket kan påverka svaren. I IHP-undersökningen har man försökt minska effekterna av organisatoriska och strukturella skillnader mellan länderna genom att genomföra undersökningen i länder med liknande ekonomiska förutsättningar för hälso- och sjukvården.
Det kan också finnas skillnader mellan terminologin i länderna som kan vara svåra att fånga upp i översättningen av enkäten. För att så långt som möjligt motverka sådana skillnader rör frågorna i IHP-undersökningar främst konkreta funktioner och händelser snarare än värderingar av hälso- och sjukvården.
1.6 Så här är rapporten disponerad
I det här kapitlet har vi beskrivit bakgrunden till IHP-studien, vilka frågor vi utgått från och vilken metod vi har använt.
Kapitel 2–5 redovisar resultat från IHP-undersökningen och våra analyser av de svenska svaren. Varje kapitel samlar frågor som berör ett gemensamt tema. Kapitel 2 undersöker väntetid och tillgänglighet till vård, kapitel 3 befolkningens erfarenheter av primärvården, kapitel 4 befolkningens erfarenhet av specialistvård och sjukhusvård och kapitel 5 undersöker frågor om vård av personer med kroniska sjukdomar eller psykisk ohälsa.
Slutligen summerar vi resultatet och våra övergripande analyser i kapitel 6 och redovisar våra slutsatser i kapitel 7.
2 Väntetid till vård och vårdens tillgänglighet
Tillgänglighet till hälso- och sjukvården är en av flera viktiga kvalitetsaspekter ur ett patientperspektiv (Vård- och omsorgsanalys 2019a). I det här kapitlet redovisar vi de frågor ur IHP-undersökningen som rör väntetider till vård och olika tillgänglighetsbarriärer till vården.
Långa väntetider till besök och behandling kan leda till att en sjukdom eller ett medicinskt tillstånd förvärras. Men ur ett patientperspektiv kan korta väntetider även vara önskvärt för att minska oro och stress. Tillgänglighetsbarriärer är sådant som gör det svårt för befolkningen att söka vård på rätt sätt, vid rätt tillfälle eller på rätt ställe. Barriärerna kan vara av olika slag, exempelvis fysiska, kostnadsmässiga och informationsmässiga.
Resultat för Sverige som helhet och jämfört med andra länder:
- Väntetiderna till vård som inte äger rum på akutmottagningar har ökat i alla länder utom i Sverige, där väntetiden minskat något.
- Andelen i Sverige som fick besök hos en läkare i specialistvården inom två månader har ökat något sedan 2020. I de andra länderna i undersökningen har andelen minskat. Sveriges relativa position har därmed förbättrats sedan 2020.
- Andelen i Sverige som fick en icke-akut eller planerad kirurgisk operation inom en eller två månader har ökat sedan 2020, medan den minskat i flera andra länder. Sveriges relativa position jämfört med de andra länderna i undersökningen har därmed också förbättrats.
- Få i Sverige har avstått hälso- och sjukvård på grund av kostnader. Däremot är det vanligare att avstå tandvård på grund av kostnader.
- Sverige har högst andel som svarar att de har blivit orättvist behandlade i vården och också högst andel som känt att vården inte har tagit deras hälsobesvär på allvar.
Resultat för patienter i Sverige utifrån kontextuella och individuella faktorer:
- Personer yngre än 65 år avstår oftare än äldre från olika former av vård på grund av kostnaden. De svarar också oftare att de blivit orättvist behandlade eller att deras problem inte tagits på allvar.
- Personer med utländsk bakgrund får vänta längre på vård och avstår oftare vård på grund av kostnaden än personer med svensk bakgrund.
- Personer med dålig hälsa, kroniska sjukdomar och diagnosticerad psykisk ohälsa upplever oftare än personer med god hälsa långa väntetider, avstår oftare vård på grund av kostnaden samt upplever oftare att de blivit orättvist behandlade eller att de inte blivit tagna på allvar i vården.
2.1 Sverige har längre väntetider än många andra länder, men den relativa positionen förbättras över tid
2.1.1 Väntetiderna till vård som inte äger rum på akutmottagningar har ökat i alla länder utom i Sverige
Figur 1. Väntetider till vård som inte sker på akutmottagning på sjukhus.
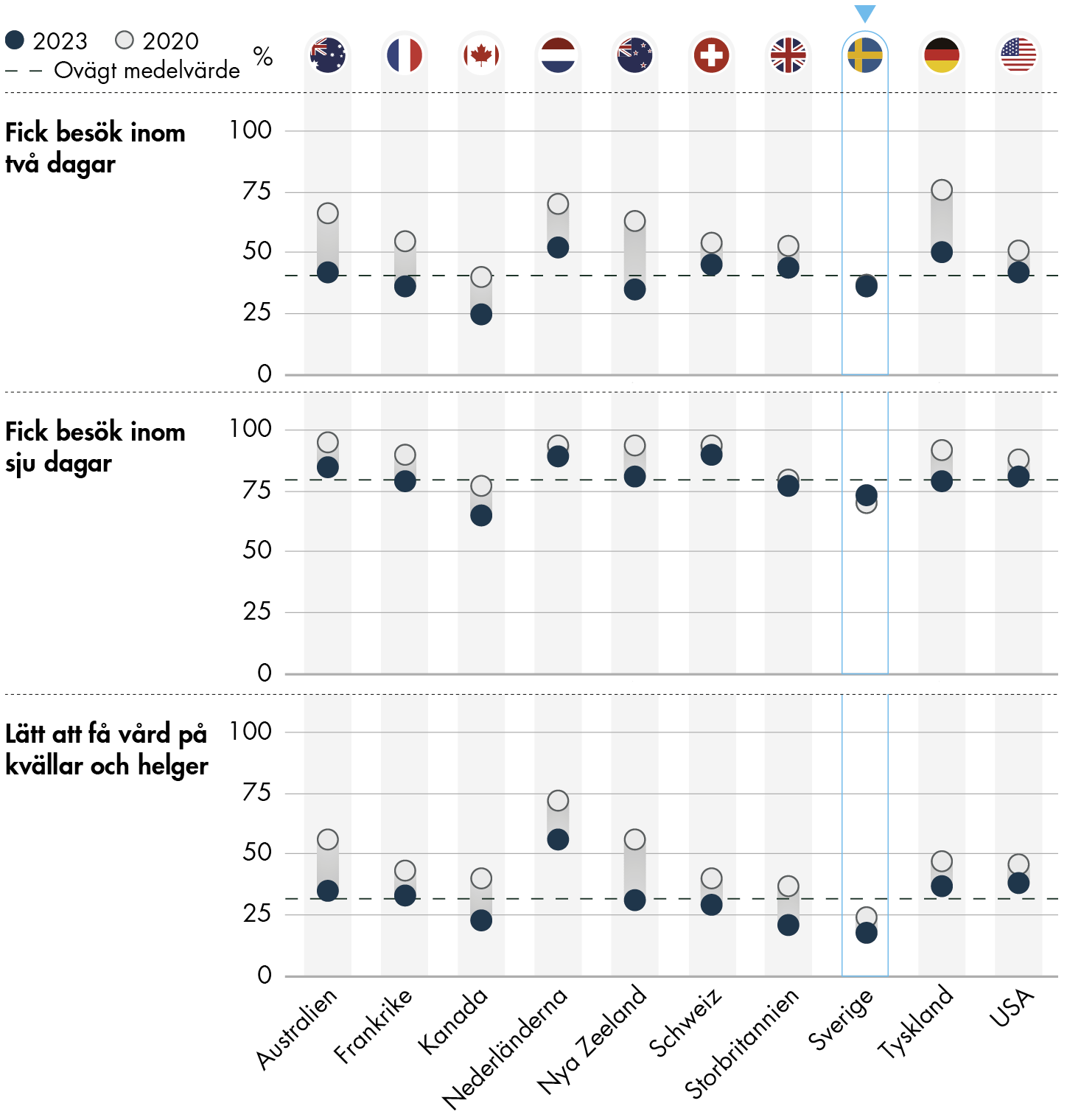
Andelen som fick ett besök till vård som inte sker på akutmottagning på sjukhus inom två respektive sju dagar har minskat i alla andra länder i undersökningen förutom i Sverige. Där har andelen som fick ett besök hos en läkare eller sjuksköterska inom sju dagar ökat något sedan 2020. Andelen som upplever att det är lätt att få vård på kvällar och helger har minskat i samtliga länder sedan 2020.
I Sverige svarade 36 procent att de fick besök hos en läkare eller sjuksköterska inom två dagar senaste gången de var sjuka eller behövde vård utan att besöka en akutmottagning på sjukhus. Det är en minskning med en procentenhet sedan 2020. På samma fråga svarade 73 procent i Sverige att de fick besök inom sju dagar, vilket är en ökning med tre procentenheter sedan 2020. Sveriges relativa position jämfört med de övriga länderna har förbättrats sedan 2020 eftersom väntetiderna försämrats ganska markant i många av länderna medan det svenska resultatet i princip är oförändrat eller något förbättrat.
Enligt SKR:s statistik över väntetider inom vården fick omkring 80 procent en medicinsk bedömning inom tre dagar i primärvården (Vård- och omsorgsanalys 2022c). Eftersom antalet dagar inte är samma och det är viss skillnad i vilka besöka som räknas i de båda måtten går det inte göra en exakt jämförelse, men det verkar ändå som att det finns en viss skillnad mellan den egenrapporterade väntetiden och den som framgår av SKR:s statistik.
18 procent svarade att det är ganska eller mycket lätt att få vård på kvällen, på helgen eller en helgdag utan besöka en akutmottagning (här ingår även besök via telefon eller video). Det är en minskning med 6 procentenheter sedan 2020. Andelen som upplever det som ganska eller mycket lätt att få vård på kvällar eller helger har minskat i alla länder i undersökningen och Sverige har liksom 2020 fortsatt lägst andel i jämförelsen.
2.1.2 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Vi ser att personer med utländsk bakgrund mindre ofta än personer med svensk bakgrund svarar att de fått ett besök i primärvården inom två respektive inom sju dagar. Detta trots att regressionsanalyserna kontrollerar för flera olika former av dålig hälsa. Utifrån den här undersökningen kan vi inte svara på vad skillnaderna beror på.
Personer med olika former av ohälsa svarar också mindre ofta att de har fått vård inom två respektive inom sju dagar. Det är oroväckande, eftersom tillgången till vård ska vara behovsbaserad, men samtidigt vet vi inte exakt för vilka hälsoproblem dessa personer sökt vård.
Kontextfaktorer
Personer som säger att de har en fast vårdkontakt svarar oftare än andra att de får vård inom sju dagar.
2.1.3 Sveriges relativa position för väntetider till läkare inom specialistvården har förbättrats
Figur 2. Väntetid till läkare inom specialistvården.
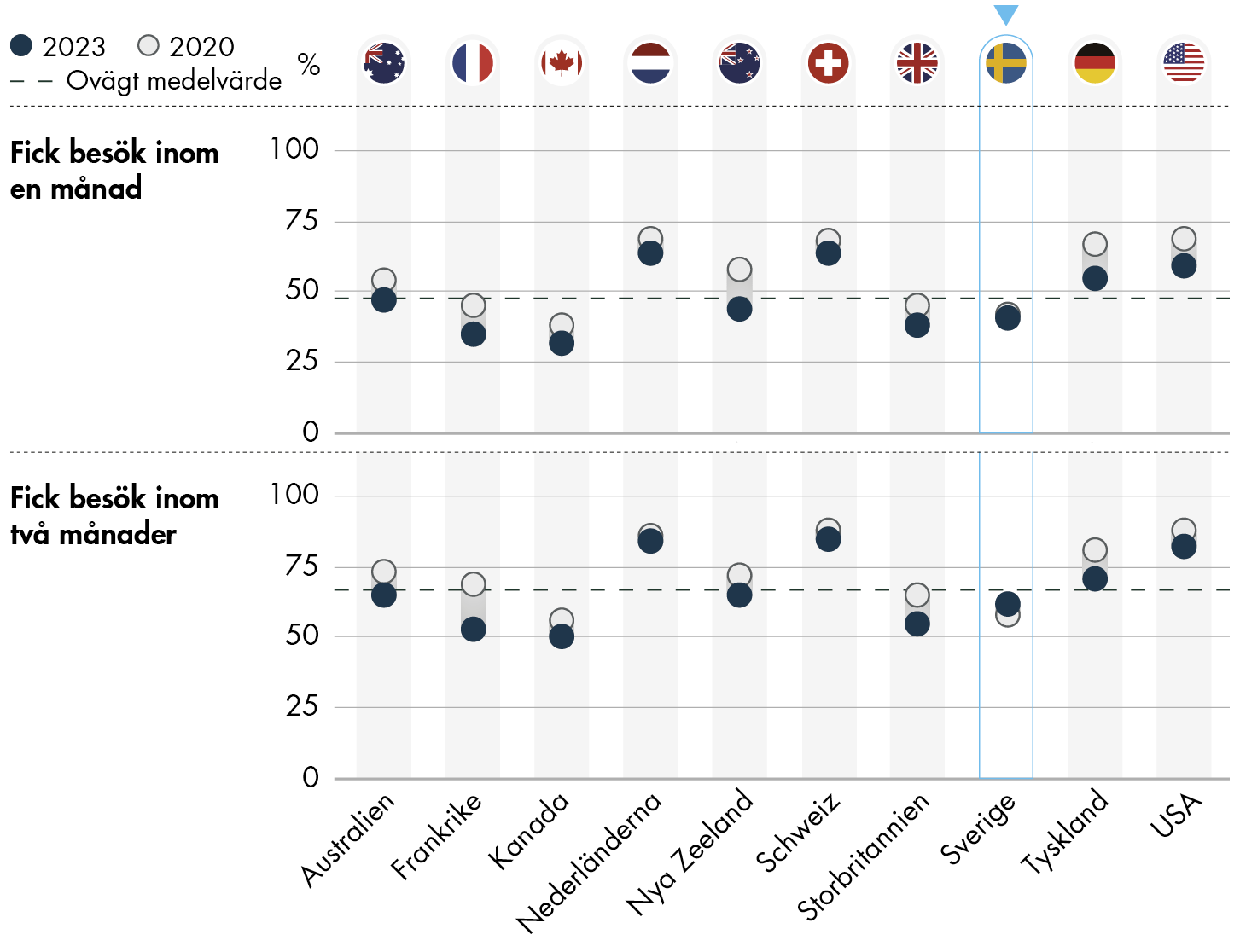
Andelen i Sverige som fick besök inom två månader hos en läkare inom specialistvården har ökat något sedan 2020, medan andelen som fått besök inom en månad i princip legat stilla. I alla övriga länder i undersökningen har väntetiderna försämrats. Sveriges har därmed förbättrat sin position jämfört med andra länder sedan 2020.
I Sverige svarade 41 procent att de fick vänta kortare än en månad för att få en tid för besök efter att de blev hänvisade till eller bestämde sig för att träffa en läkare inom specialistvården. Det är en minskning med en procentenhet sedan 2020.
På samma fråga svarade 62 procent att de fick vänta kortare än två månader på en tid för besök. Det är en ökning med fyra procentenheter sedan 2020. Sverige har förbättrat sin position jämfört med övriga länder i och med att alla andra länder har försämrat sitt resultat sedan 2020. Det är dessvärre inte längre möjligt att redovisa andelen som fick en tid inom tre månader, vilket är den tid som är reglerad av vårdgarantin i Sverige (6 kap. 1 § 3 hälso- och sjukvårdsförordning [2017:80]), eftersom svarsalternativen till frågan har ändrats sedan 2020. År 2020 var det cirka sju av tio patienter som fick ett nybesök inom 90 dagar enligt SKR:s väntetidsdatabas (Vård- och omsorgsanalys 2022c).
2.1.4 Allt större andel i Sverige får en icke-akut eller planerad kirurgisk operation inom en eller två månader
Figur 3. Väntetid till icke-akut eller planerad operation.
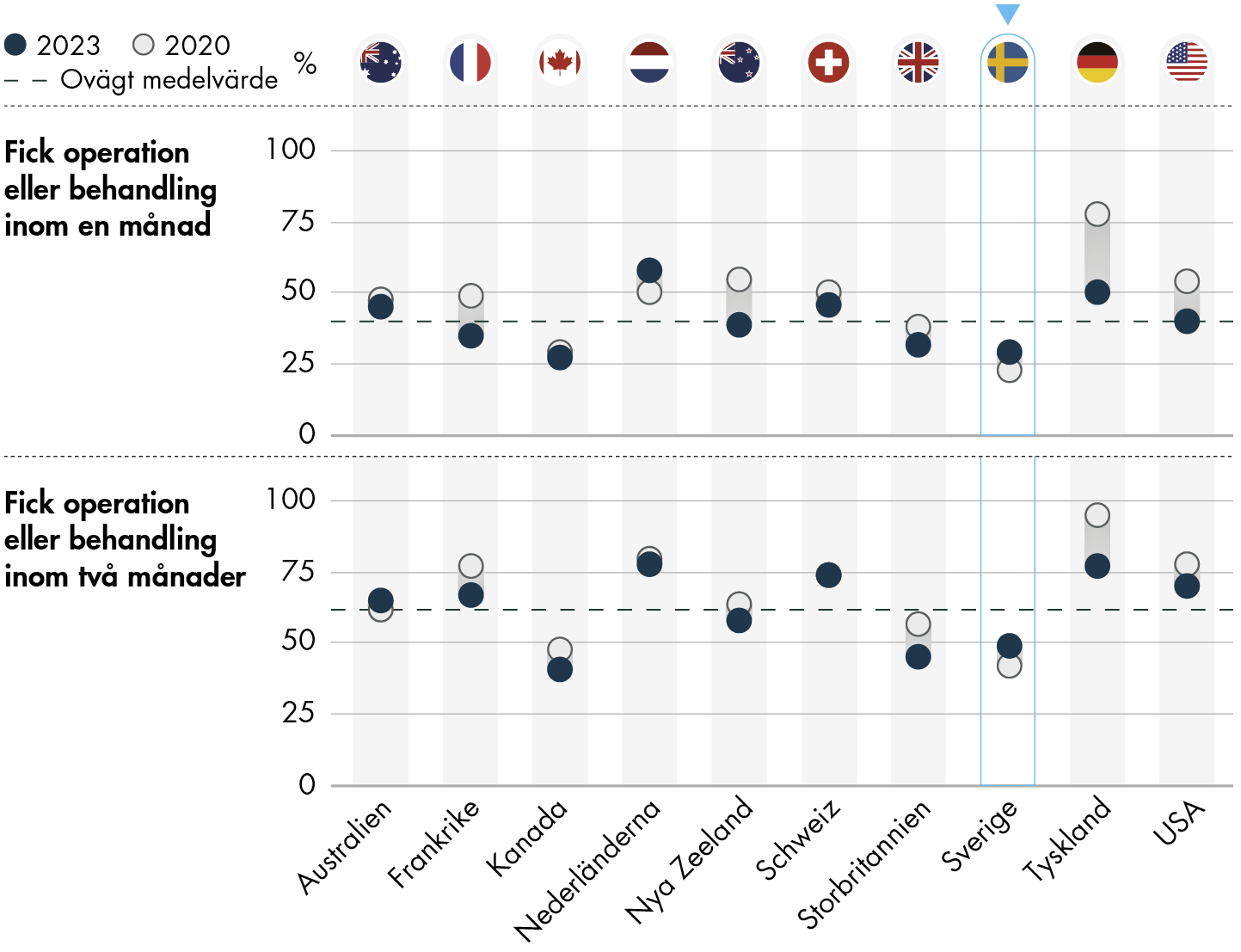
Sedan 2020 har en allt större andel i Sverige fått en icke-akut eller planerad kirurgisk operation inom en eller två månader. Sveriges position jämfört med de andra länderna i undersökningen har också förbättrats något sedan 2020, eftersom Sveriges resultat förbättrats samtidigt som väntetiderna i flera andra länder försämrats.
I Sverige svarade 29 procent att de fick vänta kortare än en månad efter att de blev rekommenderade en icke-akut eller planerad kirurgisk operation. Det är en ökning med sex procentenheter sedan 2020.
På samma fråga svarade 49 procent att de fick vänta kortare än två månader på operationen. Det är en ökning med sju procentenheter sedan 2020. Dessvärre är det inte längre möjligt att redovisa andelen som fick en operation inom tre månader, vilket är den tid som är reglerad av vårdgarantin i Sverige (6 kap. 1 § 4 hälso- och sjukvårdsförordning [2017:80]), eftersom svarsalternativen till frågan har ändrats sedan 2020. Enligt SKR:s väntetidsdatabas fick cirka fem av tio svenska patienter under 2020 en operation eller behandling inom 90 dagar (Vård- och omsorgsanalys 2022c).
2.1.5 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Personer som är 25–64 år verkar mindre ofta än äldre få ett besök i specialistvården inom två månader, trots att vi har kontrollerat för flera former av ohälsa. Samtidigt är det vanligare att äldre behöver specialistvård. Med största sannolikhet fångar inte den här analysen aspekter av ohälsa eller riskfaktorer för äldre som leder till att personer 65 år och äldre får specialistvård snabbare än yngre.
Personer med en eller flera kroniska sjukdomar svarar mindre ofta än personer utan kroniska sjukdomar att de har fått vård i specialistvården inom en och två månader.
Kontextfaktorer
Personer som bor i medeltätbefolkade områden får mindre ofta specialistvård eller ett sjukhusbesök inom två månader än personer som bor i mer tätbefolkade områden.
2.2 Undvikbara besök på akutmottagning blir vanligare
Figur 4. Erfarenheter av besök på akutmottagning på ett sjukhus.
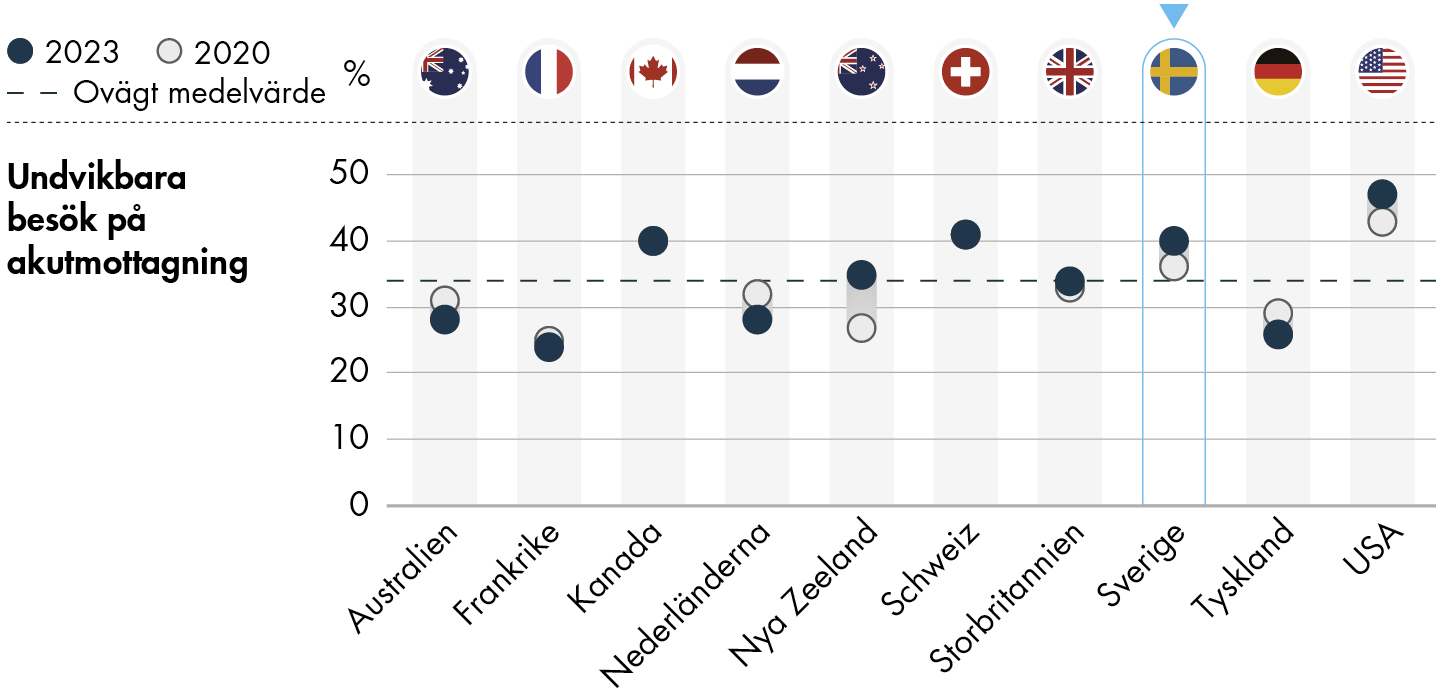
Sverige tillhör de länder där högst andel, 40 procent, svarade att det problem som de hade när de senast besökte en akutmottagning på ett sjukhus i stället hade kunnat behandlas på deras ordinarie mottagning om personalen hade varit tillgänglig. Det är en ökning med fyra procentenheter sedan 2020, och en ökning med sex procentenheter sedan 2016.
2.2.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktor
Personer yngre än 65 år och personer med utländsk bakgrund svarar oftare än äldre respektive personer med svensk bakgrund att de besökt en akutmottagning på grund av att primärvården inte var tillgänglig när de hade ett hälsoproblem.
2.3 Låga ekonomiska barriärer för tillgång till vård
2.3.1 Avstår vård på grund av kostnader
Figur 5. Andel som avstår vård på grund av kostnader.
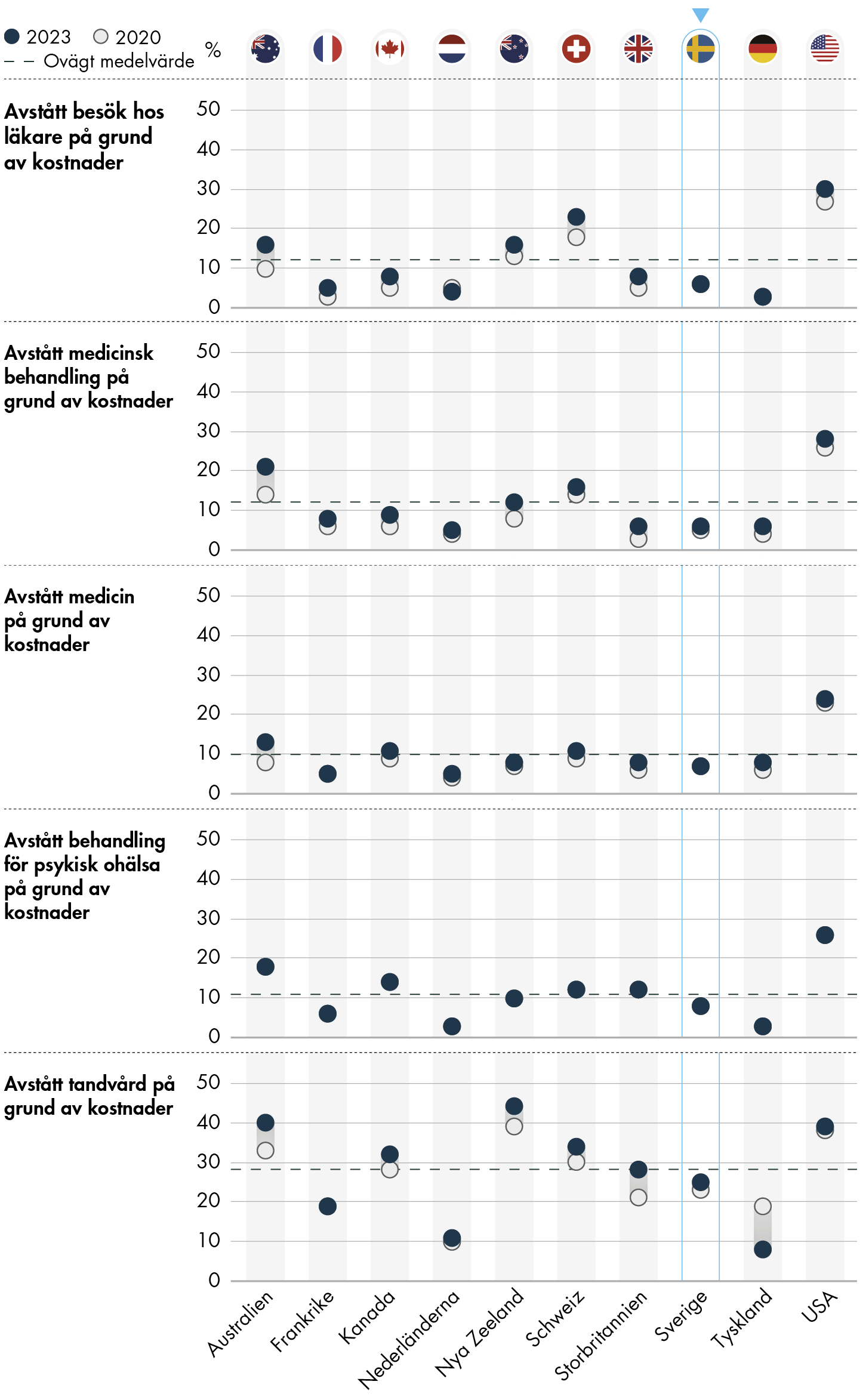
Få i Sverige har avstått från hälso- och sjukvård på grund av kostnader, däremot är det vanligare att avstå från tandvård på grund av kostnader. Sverige tillhör de länder med lägst andel som avstår från ett besök inom hälso- och sjukvård, medan det är till exempel vanligare i USA, Schweiz eller Nya Zeeland. Sveriges resultat har inte förändrats nämnvärt sedan 2020.
I Sverige svarade 6 procent att de någon gång haft ett medicinskt problem men avstått från att besöka en läkare på grund av kostnaden. Det har inte förändrats sedan 2020.
Lika många, 6 procent, har av kostnadsskäl avstått från en medicinsk provtagning, behandling eller uppföljning som rekommenderats av en läkare.
7 procent har av kostnadsskäl låtit bli att hämta ut eller ta medicin som förskrivits. Det har inte förändrats sedan 2020.
8 procent har av kostnadsskäl avstått från vård och behandling som de behövde för sin psykiska hälsa. Det är en ny fråga för 2023 och är därmed inte möjlig att jämföra med tidigare undersökningar.
Det är vanligare att av kostnadsskäl ha avstått tandvård eller tandläkarundersökning i Sverige. Var fjärde person, 25 procent, svarar att de har gjort det. Det är en ökning med 2 procentenheter sedan 2020. Sveriges resultat ligger här strax under genomsnittet av alla länders resultat.
2.3.2 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Ett genomgående resultat för samtliga frågor är att personer yngre än 65 år oftare än äldre avstår från olika former av vård och behandling på grund av kostnaden. En del av förklaringen kan vara att personer som är äldre oftare når upp till högkostnadsskyddet än yngre, eftersom de i regel har en högre vårdkonsumtion. Personer som har fyllt 85 år eller är äldre betalar heller inte någon avgift i öppenvården. Dessutom får personer som är 65 år eller äldre högre tandvårdbidrag än dem som är 30–64 år.
Undersökningen visar också att personer med utländsk bakgrund oftare än personer med svensk bakgrund har avstått vård på grund av kostnaden.
Personer med eftergymnasial utbildning har mindre ofta än personer med grundskoleutbildning avstått från behandlingar, medicin, eller tandvård på grund av kostnaden.
Personer med dålig hälsa, en eller flera kroniska sjukdomar, eller diagnosticerad psykisk ohälsa svarar också oftare än andra att de avstår samtliga former av vård och behandling som de tillfrågats om på grund av kostnaden. Även här kan det finnas socioekonomiska aspekter som inte fångas av vår analys.
Kontextfaktorer
Personer som har en fast vårdkontakt eller mottagning svarar mindre ofta än de utan någon form av kontakt att de avstått från att besöka en läkare eller avstått en provtagning, behandling eller återbesök på grund av kostnaden. Personer utan någon form av kontakt i vården har också oftare avstått vård eller behandling för psykisk ohälsa på grund av kostnaden.
2.4 Orättvis behandling eller att inte bli tagen på allvar kan vara tillgänglighetsbarriärer
2.4.1 Sverige har högst andel som svarar att de har blivit orättvist behandlade eller att hälsobesvär inte tagits på allvar
Figur 6. Andel som svarar att de har blivit orättvist behandlade eller att hälsoproblem inte tagits på allvar.
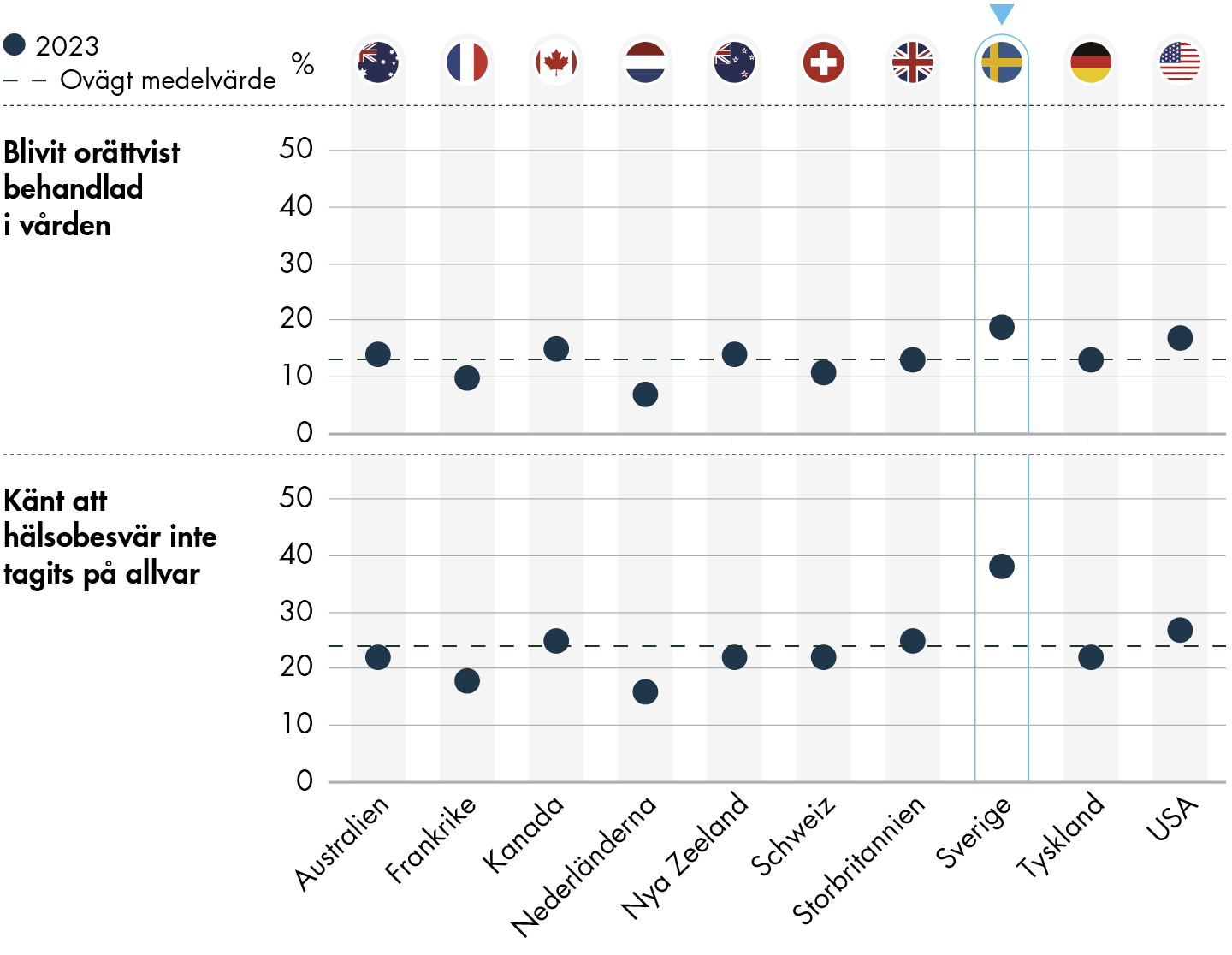
En annan aspekt på tillgänglighet är att patienterna upplever att deras hälsobesvär blir tagna på allvar och att de upplever en rättvis behandling. Vi kan dock se att Sverige står inför utmaningar på det området. Jämfört med andra länder har Sverige högst andel som svarar att de har blivit orättvist behandlade i vården och också högst andel som känt att hälsobesvär inte har tagits på allvar av vården.
I Sverige svarar 19 procent att de någon gång blivit orättvist behandlade när de besökt vården. Det är högst andel bland alla länder i undersökningen. Lägst andel har Nederländerna med 7 procent. Frågan är ny för 2023 och därmed finns ingen jämförelse med tidigare år.
En högre andel, 38 procent, i Sverige svarar att de någon gång när de besökt vården känt att deras hälsobesvär inte tagits på allvar. Även här har Sverige högst andel, och därefter kommer USA med en andel på 27 procent. Lägst andel har Nederländerna med 16 procent. Frågan är ny för 2023 och därmed finns ingen jämförelse med tidigare år.
2.4.2 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Personer yngre än 65 år svarar oftare än de som är äldre än 65 år att de blivit orättvist behandlade i vården, eller att deras hälsobesvär inte tagits på allvar.
Kvinnor svarar oftare än män att de har blivit orättvist behandlade i vården, eller att deras hälsoproblem inte tagits på allvar.
Personer med dålig hälsa, kroniska sjukdomar och diagnosticerad psykisk ohälsa svarar oftare än personer med bättre hälsa att de har blivit orättvist behandlade i vården, eller känt att deras hälsobesvär inte tagits på allvar.
Kontextfaktorer
Patienter som har haft kontakt med både specialist- och primärvården verkar oftare uppleva att deras hälsobesvär inte tas på allvar. Patienter som varit med om att specialistvården inte varit informerade om orsaken till deras besök, eller att primärvårdsläkaren saknade information om deras besök i specialistvården svarar oftare att deras hälsobesvär inte tagits på allvar än personer som inte upplevt de problemen.
Patienter som svarar att de deras ordinarie läkare känner till deras sjukdomshistoria och involverar dem i beslut svarar mindre ofta än andra att deras hälsoproblem inte tas på allvar.
3 Erfarenheter av primärvården
I det här kapitlet redovisar vi resultaten för frågor om erfarenheter av den mottagning eller vårdpersonal som man vanligen besöker. För de flesta innebär det mottagningar och vårdkontakter inom primärvården.
Historiskt sett har hälso- och sjukvården i Sverige varit centrerad kring den specialiserade sjukhussektorn, och primärvården rankas ofta lägre än den specialiserade vården när det gäller till exempel patientupplevd kvalitet och förtroende. Försök att stärka primärvårdens roll och dess resurser har funnits på agendan sedan tidigt 1970-tal, men ofta utan tydliga effekter (Janlöv et al. 2023).
Regeringen tog under 2018 initiativ till en reform för en omställning i hälso- och sjukvården till en god och nära vård, där primärvården ska vara navet i vården. Som inriktningsmål för reformen har regeringen angett ökad tillgänglighet, mer delaktiga patienter och en personcentrerad vård, samt ökad kontinuitet i primärvården (prop. 2019/20: 164). Flera av dessa aspekter förekommer som frågor i IHP-undersökningen.
Resultat för Sverige som helhet och jämfört med andra länder:
- I Sverige är det vanligt att ha en ordinarie mottagning som man vanligtvis går till för sin vård. Men det är fortsatt få som har en ordinarie läkare eller sjuksköterska jämfört med andra länder.
- Sveriges resultat för personcentrering i primärvården ligger generellt lägre än i övriga länder. Resultaten har dessutom försämrats sedan den förra mätningen 2020, trots att ökad personcentrering är en central del i den pågående omställningen till en god och nära vård.
- Användningen av digitala tjänster i hälso- och sjukvården ökar i samtliga länder i undersökningen. Sverige har fortsatt bland de högsta resultaten både när det gäller digital kommunikation och att läsa journalen elektroniskt.
Resultat för patienter i Sverige utifrån kontextuella och individuella faktorer:
- Ålder och hälsotillstånd är faktorer som påverkar flera av resultaten i undersökningen. Äldre personer och personer med sämre hälsotillstånd har oftare en ordinarie läkare eller sjuksköterska. Äldre personer upplever också oftare än yngre att vårdpersonalen känner till deras sjukdomshistoria, ägnar dem tillräckligt med tid under vårdbesöket, involverar dem i beslut och förklarar saker på ett sätt som är lätt att förstå.
- Personer med hög utbildning svarar oftare än personer med lägre utbildning att vårdpersonalen ägnar dem tillräckligt med tid, gör dem delaktiga i beslut och förklarar saker på ett sätt som är lätt att förstå.
- Personer som bedömer sin hälsa som dålig samt personer med diagnosticerad psykisk ohälsa upplever mindre ofta än personer med bättre hälsa att personalen ägnar dem tillräckligt med tid.
- Personer med en ordinarie läkarkontakt svarar oftare än de utan att vårdpersonalen ägnar dem tillräckligt med tid, involverar dem i beslut, känner till deras sjukdomshistoria och förklarar saker på ett sätt som är lätt att förstå.
Få har en fast läkarkontakt på vårdcentralen
Figur 7. Andel som har en fast läkarkontakt respektive fast mottagning i primärvården.
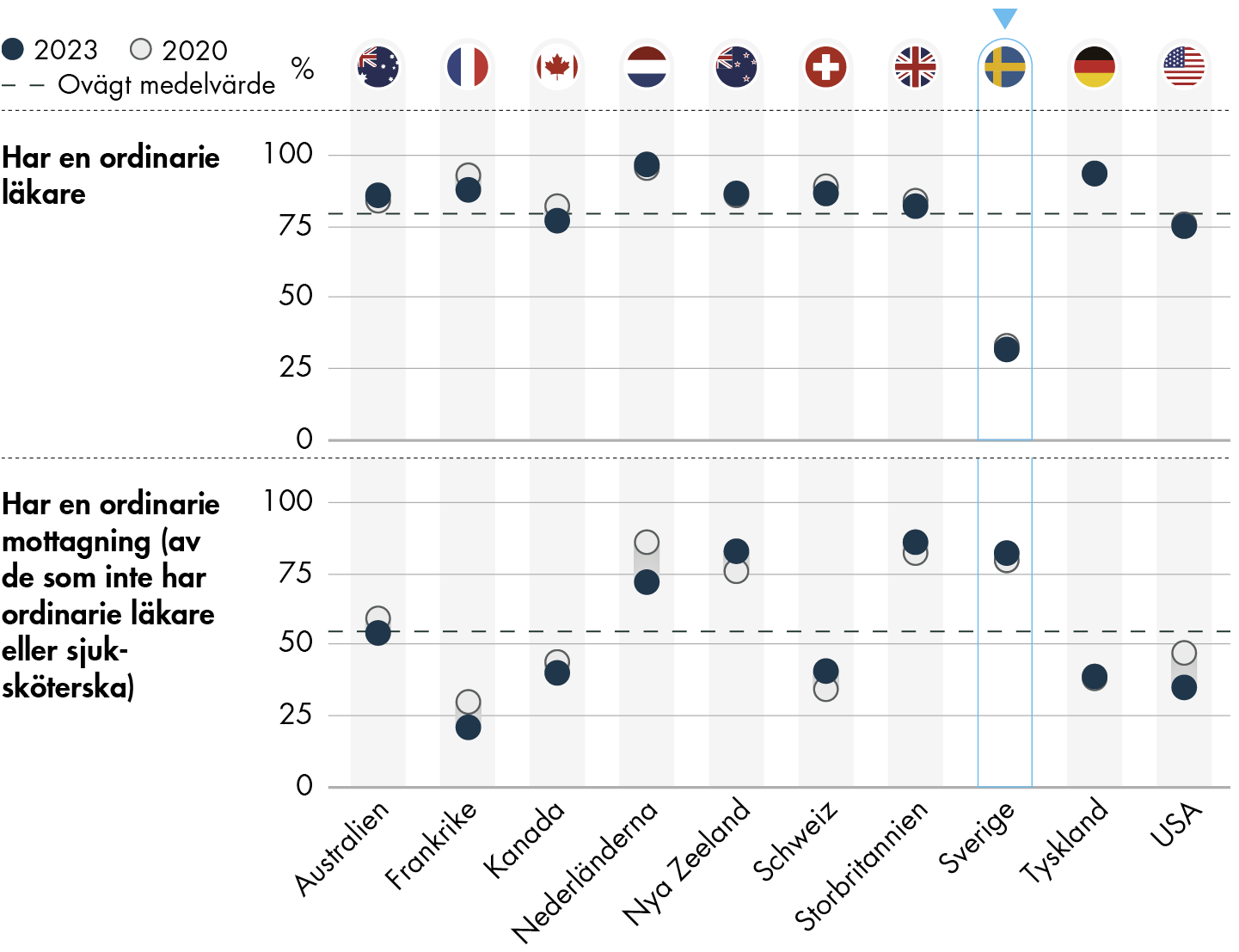
Enligt patientlagen och hälso- och sjukvårdslagen ska patienter ha möjlighet att kunna välja och få tillgång till en fast läkarkontakt inom primärvården (7 kap. 3 § hälso- och sjukvårdslagen (2017:30), HSL och 6 kap. 3§ PL). IHP-undersökningen visar däremot att andelen med en fast läkarkontakt i primärvården fortsatt är låg i Sverige jämfört med andra länder.
Figur 7 visar andelen i befolkningen som svarar att de har en fast läkare på den vårdcentral som de vanligtvis går till för sin vård. I Sverige svarar 32 procent att de har en fast läkarkontakt, och nivån har inte förändrats sedan IHP-undersökningen 2020. Nivån är i linje med andra undersökningar av förekomsten av fast läkarkontakt i primärvården i Sverige (Vård- och omsorgsanalys 2021a, 2022b, 2023a), men den skiljer sig från hur regionerna har rapporterat andelen med fast läkarkontakt från sin verksamhetsstatistik. Där låg andelen med fast läkarkontakt i genomsnitt över 60 procent i april 2023 (Vård- och omsorgsanalys 2023a).
I övriga länder är andelen med en fast läkare betydligt högre och ligger mellan 80 och 90 procent. Högst resultat har Nederländerna, där 97 procent svarar att de har en fast läkare.
I tre av länderna i undersökningen, bland annat Sverige, fanns också möjligheten att ange om att man har en fast sjuksköterskekontakt på vårdcentralen. Men det svarsalternativet påverkade bara andelen med fast vårdkontakt marginellt: 34 procent svarar att de antingen har en fast läkarkontakt eller fast sjuksköterskekontakt på sin vårdcentral.
Det är förhållandevis vanligt att ha en ordinarie mottagning i Sverige. Fyra av fem (82 procent) av dem som svarar att de inte har ordinarie läkare eller sjuksköterska svarar att de har en ordinarie mottagning som de vanligtvis går till. Andelen är förhållandevis hög i Sverige jämfört med andra länder och har ökat med 2 procentenheter sedan mätningen 2020.
En förklaring till att det är relativt vanligt att ha en ordinarie mottagning i Sverige kan vara hur primärvården är organiserad. Vården som bedrivs utgår i hög utsträckning från multiprofessionella vårdcentraler eller hälsocentraler där specialistläkare i allmänmedicin, sjuksköterskor, specialistsjuksköterskor, kuratorer, fysioterapeuter och arbetsterapeuter alla är involverade i vården. Den traditionen förklarar varför formella val för patienter och ersättningen till vårdgivare fokuserar på den organisatoriska enheten snarare än enskilda läkare, vilket är vanligare i andra länder (Janlöv et al. 2023).
Om man summerar att antingen ha en fast läkare, sjuksköterska eller mottagning är andelen i Sverige 88 procent, vilket är i nivå med de andra länderna i undersökningen.
3.1.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Både ålder och hälsotillstånd påverkar sannolikheten att ha en ordinarie läkare eller sjuksköterska på sin vårdcentral. Äldre personer och personer med självskattad sämre hälsa, kroniska sjukdomar och diagnosticerad psykisk ohälsa svarar oftare än yngre och personer med bättre hälsotillstånd att det har en ordinarie vårdkontakt. Det tyder på att tilldelningen av ordinarie vårdkontakter i viss utsträckning baseras på behov, men vi har i andra undersökningar sett att det bara är hälften av dem som har ett behov av en fast läkarkontakt som också har tillgång till det (Vård- och omsorgsanalys 2023a).
Bland personer som inte har en ordinarie läkare eller sjuksköterska har de allra flesta i stället en fast mottagning de besöker. Att varken ha en fast vårdkontakt eller mottagning är vanligare bland personer yngre än 65 år och personer med utländsk bakgrund.
Kontextfaktorer
Det är mindre vanligt att personer bosatta utanför tätbefolkade områden har en ordinarie vårdkontakt i primärvården jämfört med personer i tätbefolkade områden. Det speglar också hur tillgången till specialistläkare i allmänmedicin ser ut. Vårdcentraler i storstadskommuner har fler specialistläkare i allmänmedicin i förhållande till antalet invånare än vårdcentraler i landsbygdskommuner och i blandade kommuner (Vård- och omsorgsanalys 2023b).
3.2 Försämrade resultat för personcentrering
Flera av frågorna i IHP-enkäten rör området personcentrering. Frågorna handlar om ifall ens fasta läkare eller personalen på ens fasta mottagning känner till ens sjukdomshistoria, ägnar en tillräckligt med tid, involverar en i beslut, förklarar på ett sätt som är lätt att förstå samt bemöter en med vänlighet och respekt. För dessa frågor ligger Sveriges resultat generellt lägre än övriga länder.
Resultaten har dessutom försämrats sedan den förra mätningen 2020, trots att ökad personcentrering är en central del i den pågående omställningen till en god och nära vård. Personer med en fast läkarkontakt svarar mer positivt på frågorna om personcentrering än andra, men även för den gruppen ser vi en försämring av resultaten jämfört med 2020.
Figur 8 visar andelen som instämmer i att deras fasta läkare, sjuksköterska eller annan vårdpersonal på deras vårdcentral känner till deras medicinska historia, ägnar dem tillräckligt med tid, involverar dem i beslut, förklarar på ett sätt som är lätt att förstå respektive bemöter dem med vänlighet och respekt.
Figur 8. Erfarenheter av besök hos fast läkare eller sjuksköterska eller vid fast mottagning.
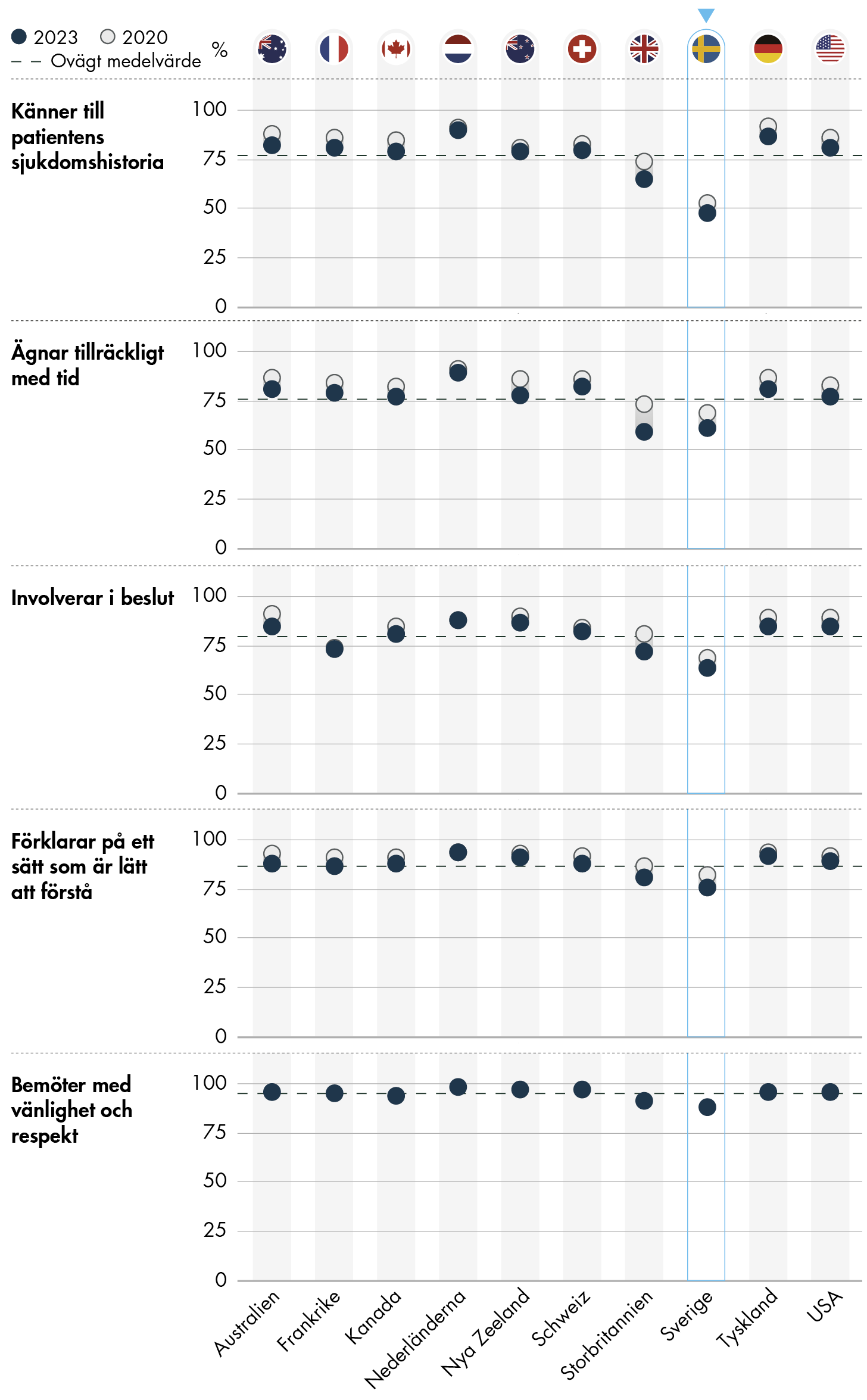
I Sverige svarar mindre än hälften (48 procent) att sjukvårdspersonalen på vårdcentralen känner till deras sjukdomshistoria. Det svenska resultatet har minskat fem procentenheter från förra mätningen 2020. Nivån är betydligt lägre än i övriga länder i undersökningen, där andelarna ligger mellan 65 och 90 procent. Högst resultat bland de deltagande länderna har Tyskland.
Det är också färre i Sverige som svarar att vårdpersonalen ägnar tillräckligt med tid åt besöket. Sex av tio (61 procent) instämmer i det påståendet, vilket är det näst lägsta resultatet i undersökningen. Bara Storbritannien har en lägre nivå med 59 procent. Högst är andelen i Nederländerna, där nästan nio av tio (89 procent) instämmer i påståendet. Resultatet speglar resultaten från IHP-undersökningen 2022 som visar att många primärvårdsläkare är missnöjda med tiden de har till direkt patientarbete. Mindre än hälften, 44 procent, bland de svenska läkarna svarade att de är nöjda med den tid de kan lägga på varje patient. Resultatet var under genomsnittet bland de deltagande länderna (Vård- och omsorgsanalys 2023c).
När det gäller frågan om ifall personalen på vårdcentralen involverar patienten i beslut har också Sverige det lägsta resultatet bland jämförelseländerna med 64 procent. Resultatet har minskat med 5 procentenheter sedan undersökningen 2020. Bland övriga länder ligger andelarna mellan 72 och 88 procent, med högst andel i Nederländerna.
För frågorna om vårdpersonalen förklarar på ett sätt som är lätt att förstå samt bemöter med vänlighet och respekt är andelarna höga i alla länder i undersökningen. I Sverige svarar tre av fyra (76 procent) procent att den ordinarie läkaren eller sjuksköterskan eller annan personal på vårdcentralen förklarar på ett sätt som är lätt att förstå, och nästan nio av tio (88 procent) att de blir bemötta med vänlighet och respekt. Även om nivåerna är höga är det svenska resultatet det lägsta bland jämförelseländerna för båda frågorna. Frågan är ny för underökningen 2023, så det finns ingen jämförelsepunkt från 2020.
3.2.1 Personer med fast läkarkontakt upplever mer personcentrering
Figur 9 visar enbart hur de personer som har en fast läkarkontakt har svarat på frågorna i figur 8 om personcentrering. För Sveriges del innebär det alltså cirka en tredjedel av de svarande (32 procent), jämfört med nästan nio av tio (87 procent) i de övriga nio länderna.
Figur 9. Erfarenheter av besök hos fast läkare.
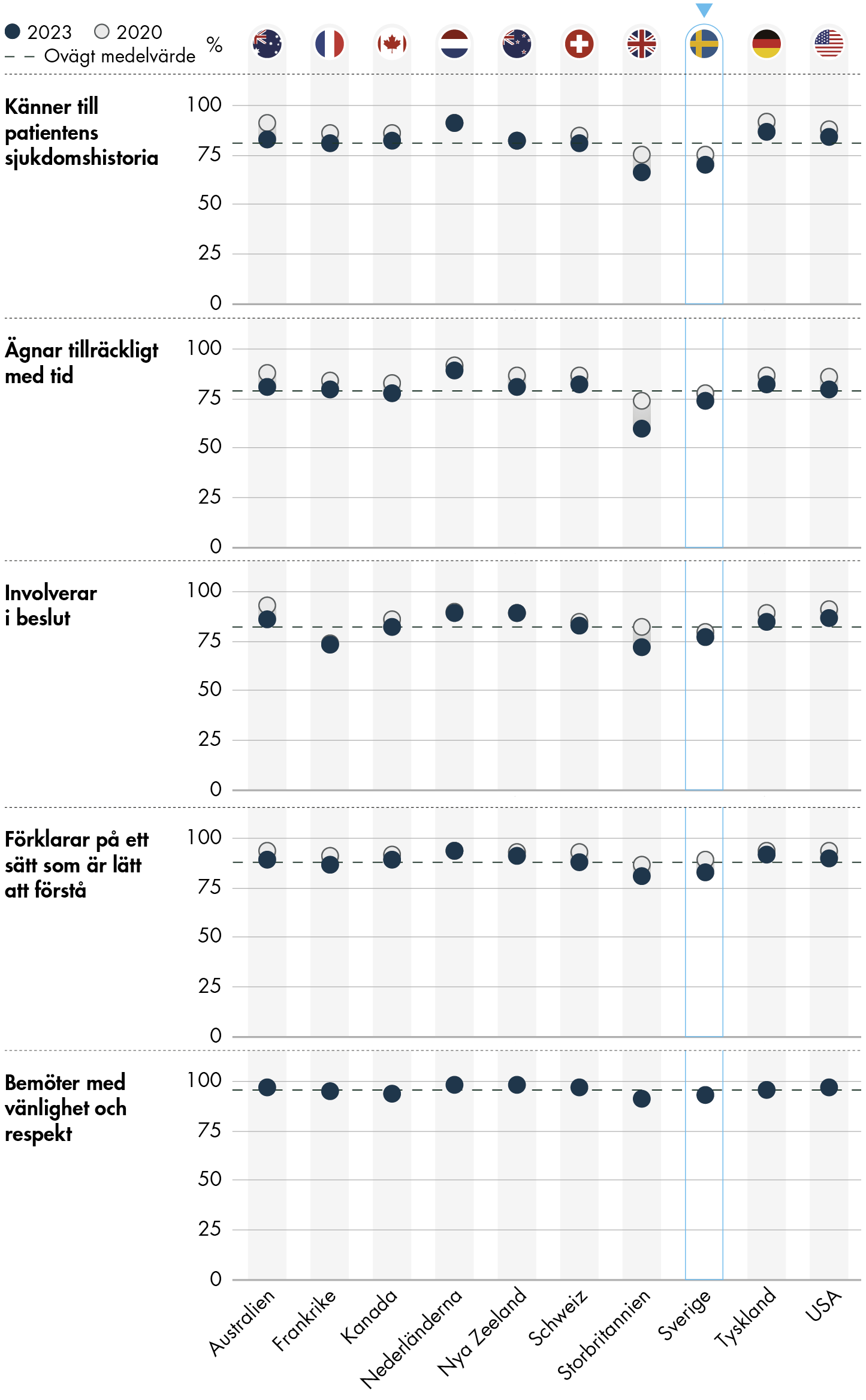
Andelen med en fast läkarkontakt som svarar att sjukvårdspersonalen känner till deras sjukdomshistoria är 70 procent i Sverige. Det är betydligt högre än de 48 procent som instämmer i påståendet när även de som har en fast sjuksköterska eller bara har en fast mottagning ingår i urvalet. Nivån är fortfarande under genomsnittet i övriga länder på 80 procent, men skillnaden är mindre än i jämförelsen i figur 8.
Personer med fast läkarkontakt upplever också oftare att vårdpersonalen ägnar tillräckligt med tid till besöket. Det svarar 74 procent i gruppen med fast läkarkontakt jämfört med 61 procent när även personer utan fast läkarkontakt ingår.
Det är också vanligare att personer med fast läkarkontakt svarar att de blir involverade i beslut, att vårdpersonalen förklarar på ett sätt som är lätt att förstå och att de blir bemötta med vänlighet och respekt. Bland dem som har en fast läkarkontakt svarar 77 procent att de blir involverade i beslut, vilket kan jämföras med 64 procent i figur 8. För frågan om vårdpersonalen förklarar på ett sätt som är lätt att förstå instämmer 83 procent i påståendet: Motsvarande andel i figur 8 är 76 procent. För frågan om de blir bemötta mer vänlighet och respekt instämmer 93 bland personerna med fast läkarkontakt, vilket är 5 procentenheter mer än i figur 8.
Även om personer med fast läkarkontakt svarar mer positivt än andra på frågorna som rör personcentrering, så försämras resultaten över tid även för den gruppen. Resultaten för frågorna har minskat med mellan 3 och 6 procentenheter (med undantag för frågan om bemötande med vänlighet och respekt som är ny för årets undersökning). Störst är minskningen för frågan om vårdpersonalen förklarar på ett sätt som är lätt att förstå.
3.2.2 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Äldre personer upplever oftare än yngre att vårdpersonalen känner till deras sjukdomshistoria, ägnar dem tillräckligt med tid under vårdbesöket, involverar dem i beslut och förklarar saker på ett sätt som är lätt att förstå.
Män och personer med utländsk bakgrund svarar oftare än kvinnor och personer med svensk bakgrund att vårdpersonalen känner till deras sjukdomshistoria.
Personer med eftergymnasial utbildning svarar oftare än personer med en förgymnasial utbildning att vårdpersonalen ägnar dem tillräckligt med tid, gör dem delaktiga i beslut och förklarar saker på ett sätt som är lätt att förstå.
Personer som bedömer sin hälsa som dålig och personer med diagnosticerad psykisk ohälsa upplever mindre ofta än personer med bättre hälsa att personalen ägnar dem tillräckligt med tid. Personer med självskattad dålig hälsa svarar dessutom mindre ofta att vårdpersonalen gör dem delaktiga i beslut och förklarar saker på ett sätt som är lätt att förstå.
Kontextfaktorer
Personer med en fast läkare eller sjuksköterska svarar genomgående mer positivt på frågorna än personer som bara har en fast mottagning.
3.3 Färre får svar samma dag när de kontaktar ordinarie vårdcentral
Figur 10. Andel som får svar samma dag när de kontaktar ordinarie vårdcentral.
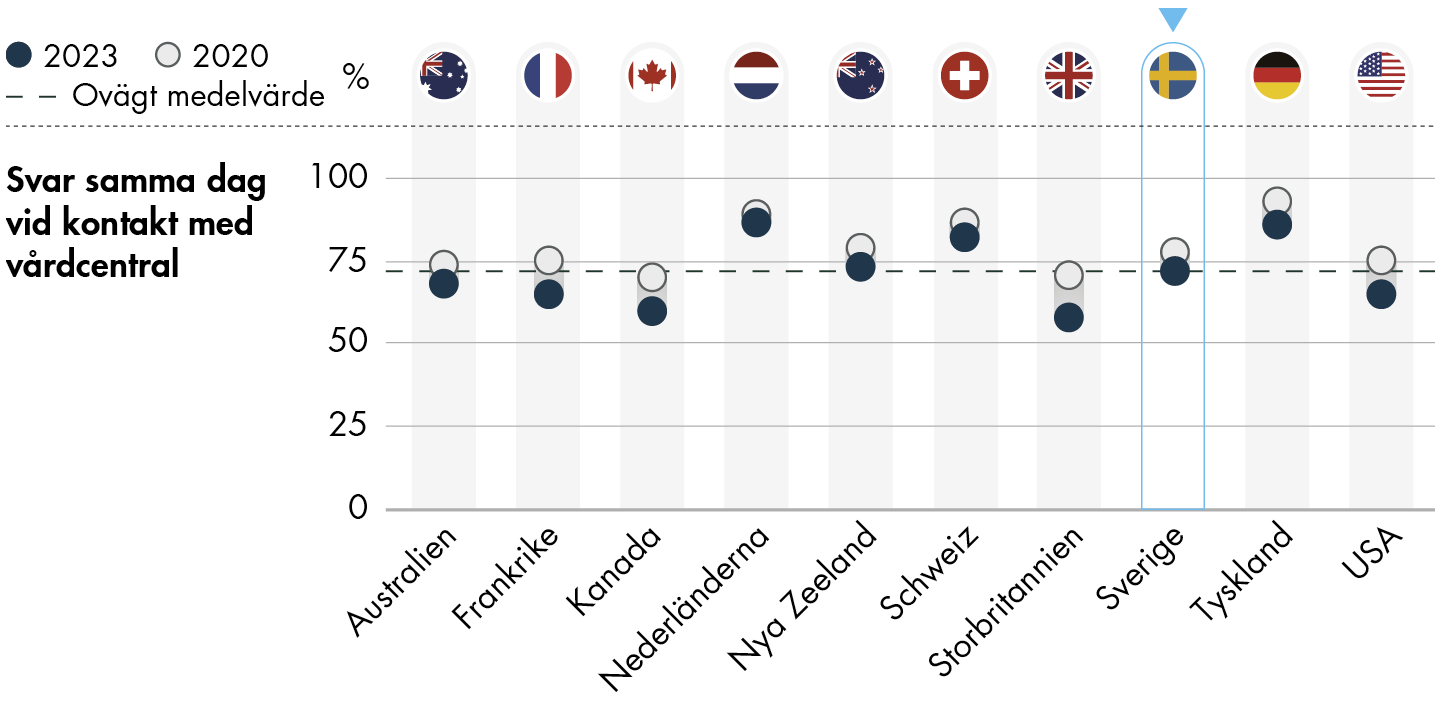
Ökad tillgänglighet är också ett av de mål som regeringen har ställt upp för omställningen till en god och nära vård (prop. 2019/29:164). Trots det minskar andelen i Sverige som svarar att de får svar samma dag när de kontaktar sin ordinarie mottagning, se figur 10. Andelen minskar även i de övriga länderna i undersökningen. I Sverige svarar tre av fyra (72 procent) att de får svar samma dag vid kontakt med vårdcentralen. Det är en minskning med 6 procentenheter från 2020. I övriga länder ligger resultatet mellan 60 och 87 procent.
3.3.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Personer 25–49 år svarar mindre ofta än personer 65 år och äldre att de har fått svar samma dag som de kontaktade sin vårdcentral. Även personer med utländsk bakgrund och personer med självskattad dålig hälsa svarar mindre ofta att de får svar samma dag än personer med svensk bakgrund respektive med god hälsa.
Kontextfaktorer
Personer som har en fast vårdkontakt svarar oftare än de som har en fast mottagning att de får svar samma dag när de kontaktar sin vårdcentral med en fråga.
3.4 Mindre andel nöjda i Sverige med distansbesök
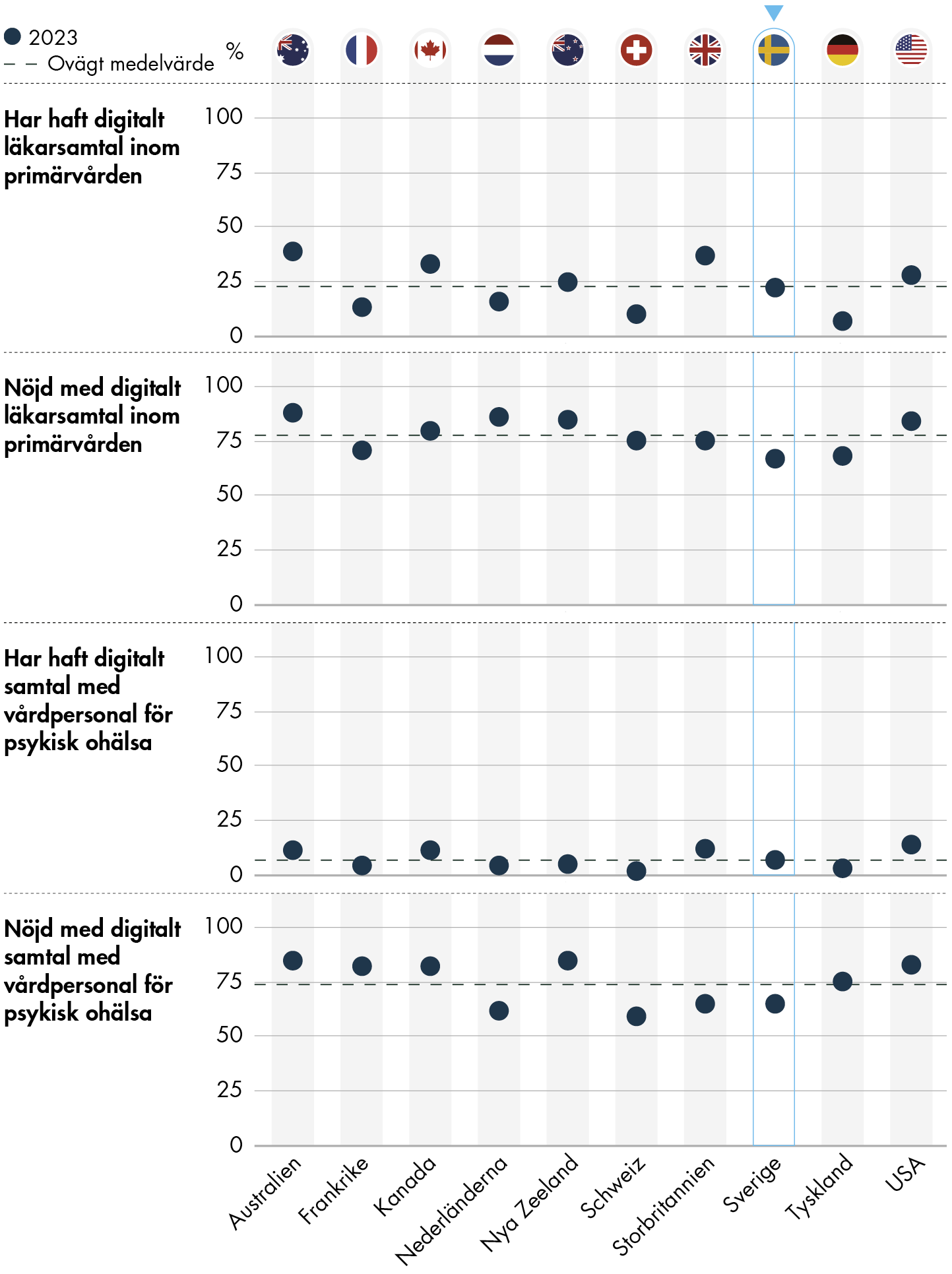
Vård på distans genom exempelvis chatt eller videokonsultationer blir allt vanligare inom hälso- och sjukvården (Vård- och omsorgsanalys 2022a). Figur 11 visar hur stor andel som har haft distansbesök till en läkare inom primärvården respektive till vårdpersonal som ger vård för psykisk ohälsa. Figuren visar också hur stor andel som är nöjda med besöket.
En av fyra (23 procent) i Sverige svarar att de under det senaste 12 månaderna har fått vård på distans av läkare på en vårdcentral. Resultatet är i nivå med genomsnittet för samtliga länder i undersökningen. Två av tre svenskar (67 procent) svarar att de är nöjda med kontakten, men andelen nöjda är lägre än genomsnittet i hela undersökningen.
Det är mindre vanligt att ha fått vård på distans av vårdpersonal som ger vård för psykisk ohälsa än av en läkare på vårdcentral. I Sverige svarar 7 procent av befolkningen att de har fått vård på distans för psykisk ohälsa. Av dem är 65 procent nöjda med vårdkontakten. Även här är Sveriges resultat i nivå med genomsnittet för hela undersökningen när det gäller andelen som har haft en distanskontakt, men andelen som är nöjda ligger under genomsnittet.
Figur 11. Erfarenheter av distansbesök.
3.4.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Personer yngre än 65 år har i större utsträckning än äldre haft distanskontakter med primärvården eller med vårdpersonal om sin psykiska hälsa.
Personer med en eller flera kroniska sjukdomar, inklusive diagnosticerad psykisk ohälsa, har oftare varit i kontakt med primärvården på distans än personer utan kroniska sjukdomar. Det är vanligare bland personer med diagnosticerad psykisk ohälsa eller dålig hälsa generellt att kontakta vårdpersonal för psykisk ohälsa på distans än bland personer med bättre hälsa.
Personer 18–24 år är oftare nöjda med sin distanskontakt med primärvården än personer 65 år och äldre. Även personer med svensk bakgrund och personer med generellt god hälsa är mer nöjda än personer med utländsk bakgrund och personer med dålig hälsa.
Kontextfaktorer
Personer med en fast läkarkontakt är oftare nöjda med sin distanskontakt med primärvården än personer utan.
3.5 Fler använder digitala tjänster i vården
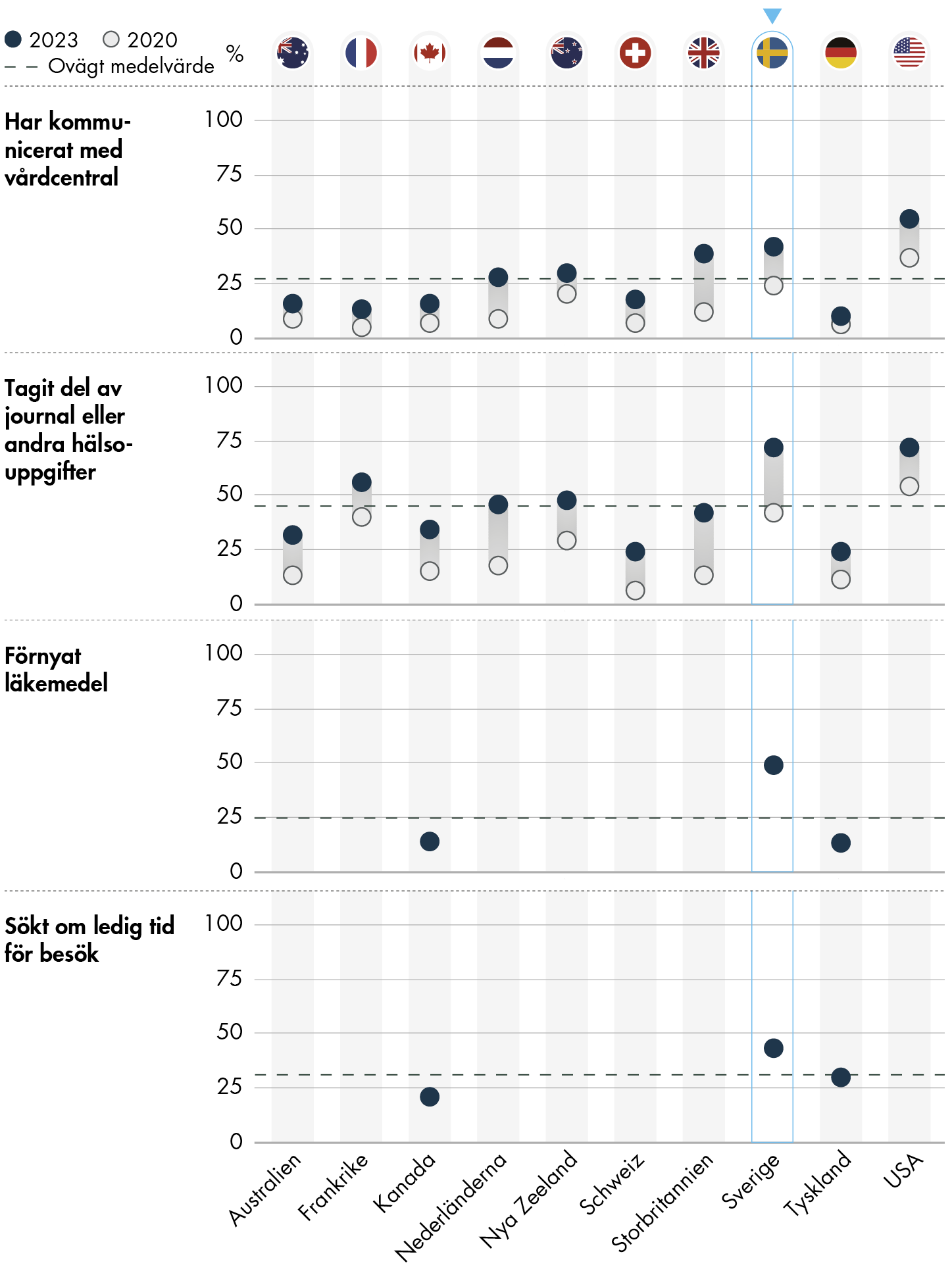
Allt fler använder digitala tjänster i samtliga länder i undersökningen. Sverige har fortsatt bland de högsta resultaten både när det gäller digital kommunikation och andelen som läser journalen elektroniskt.
Andelen i Sverige som har kommunicerat med sin ordinarie mottagning digitalt har ökat från 24 procent 2020 till 42 procent 2023 (figur 12). Bland övriga jämförelseländer är det bara USA som har en högre andel med 55 procent. När det gäller frågan om man har tagit del av sin journal eller testresultat elektroniskt under de senaste två åren svarar 72 procent att de har gjort det 2023, vilket är en ökning med 30 procentenheter från 2020 och med 62 procentenheter sedan 2016. Andelen ligger på samma nivå som USA och är den högsta i undersökningen.
För Sverige, Kanada och Tyskland finns det även frågor i undersökningen 2023 om man har förnyat recept digitalt respektive sökt efter en ledig tid för besök digitalt. Andelen som svarar ja på dessa frågor i Sverige är 49 respektive 43 procent, vilket är betydligt högre än motsvarande andelar i Tyskland och Kanada.
Figur 12. Användning av digitala verktyg.
3.5.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Personer yngre än 65 år har oftare än äldre kommunicerat digitalt med sin vårdcentral. De har också oftare läst sin journal eller bokat en tid digitalt än äldre.
Personer med utbildning högre än en förgymnasial utbildning har oftare kommunicerat med sin vårdcentral och läst sin journal digitalt än personer med grundskoleexamen som högsta utbildning.
Personer med nedsatt hälsotillstånd har oftare än personer med god hälsa kommunicerat digitalt med sin vårdcentral, läst sin journal samt förnyat sina läkemedel.
Kontextfaktorer
Personer bosatta utanför tätorter har mindre ofta kommunicerat digitalt med vårdcentraler än personer bosatta i tätorter.
Personer med fast läkare har oftare än personer med bara en fast mottagning förnyat sina läkemedel och sökt efter lediga tider digitalt.
3.6 Vanligare med hälsofrämjande samtal
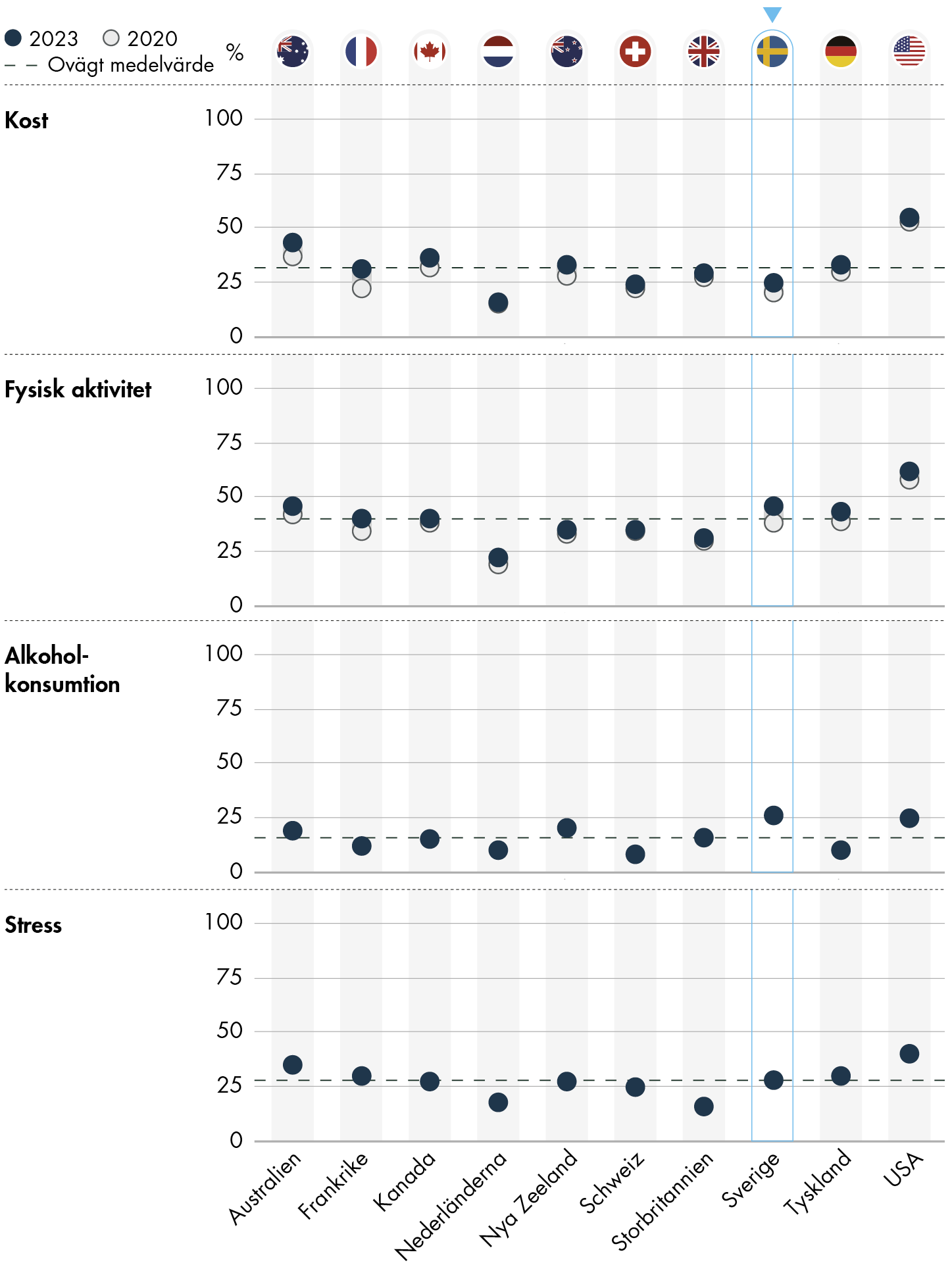
I primärvårdens grunduppdrag ingår att erbjuda förebyggande insatser utifrån både befolkningens och patientens individuella behov och förutsättningar. I Sverige, och i flera andra länder i undersökningen, ökar andelen som har haft ett hälsofrämjande samtal om kost respektive fysisk aktivitet. I Sverige svarar en av fyra (25 procent) att de har haft ett hälsofrämjande samtal om kost. Det är en ökning med 5 procentenheter sedan undersökningen 2020. För frågan om fysisk aktivitet svarar nästan hälften (46 procent) att de har haft ett sådant samtal. Det är en ökning med 8 procent sedan 2020 och nivån ligger något över genomsnittet i hela undersökningen.
Frågorna om samtal om alkoholkonsumtion och stress är nya för 2023 års undersökning. I Sverige svarar 26 procent att de har haft ett hälsofrämjande samtal om alkohol och 28 procent att de har haft ett samtal om stress.
Figur 13. Andel som har haft hälsofrämjande samtal med vården.
3.6.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Frågorna om hälsofrämjande samtal skiljer sig lite åt från många andra frågor i undersökningen genom att de har en tydligare behovskoppling. Alla har inte behov av hälsofrämjande samtal, och behovet kan se olika ut mellan olika grupper. Det är viktigt att komma ihåg när vi analyserar skillnaderna i förekomsten av samtal mellan olika grupper. Vi har begränsad insikt i patienternas behov av hälsofrämjande samtal, och resultaten av regressionsanalyserna ska därför tolkas med viss försiktighet.
Individfaktorer
Kvinnor svarar genomgående mindre ofta än män att de har haft hälsofrämjande samtal med en läkare under det senaste året. Undantaget är samtal om saker i tillvaron som oroar eller orsakar stress, där vi inte kan se en statistiskt signifikant skillnad.
Personer yngre än 65 år har oftare haft ett hälsofrämjande samtal än personer äldre än 65 år. Särskilt ser vi skillnader i hur vanligt det är att ha haft samtal om hälsosam kost respektive om stress. I båda fallen är det vanligare att personer under 65 år har haft ett sådant samtal under det senaste året, men vi kan inte avgöra hur ofta det orsakas av olika behov.
Personer med en eller flera kroniska sjukdomar eller med diagnosticerad psykisk ohälsa har oftare haft ett hälsofrämjande samtal än personer med god hälsa. Det gäller för samtliga former av hälsofrämjande samtal.
Kontextfaktorer
Vi kan se att personer som har en fast vårdkontakt oftare har haft ett hälsofrämjande samtal än personer som saknar en fast vårdkontakt.
4 Erfarenheter av specialist- och sjukhusvård
I det här kapitlet redovisar vi resultaten och analysen av de frågor som ställdes till personer som har besökt en läkare inom specialistvården, varit inlagda på sjukhus eller besökt en akutmottagning.
Resultat för Sverige som helhet och i jämförelse med andra länder:
- Patienter som blivit inlagda på sjukhus upplever ofta att de varit delaktiga i beslut om sin vård och bemötts med respekt av vårdgivare.
- Relativt få personer i Sverige upplever en avsaknad av information från den ordinarie mottagningen vid besök hos en läkare i specialistvården. Däremot svarar en betydligt högre andel att den ordinarie mottagningen saknat information från ett besök i specialistvården.
Resultat för patienter i Sverige utifrån kontextuella och individuella faktorer:
- Det är mindre vanligt att personer med diagnosticerad psykisk ohälsa upplever att de varit så delaktiga de vill i beslut om sin vård. Även personer med utländsk bakgrund svarar mindre ofta än personer med svensk bakgrund att de får vara delaktiga.
- Personer med utländsk bakgrund svarar mindre ofta att de har fått skriftlig information om symtom att hålla reda på, och att de har fått en återbesökstid bokad innan de lämnade sjukhuset. Även personer med dålig hälsa och med diagnosticerad psykisk ohälsa svarar mindre ofta att de har fått dessa insatser, jämfört med personer med bättre hälsa.
- Personer med en fast vårdkontakt har mindre ofta än personer utan en fast vårdkontakt varit med om att deras ordinarie mottagning eller specialistvården inte har tillgång till den information som de behöver.
4.1 De flesta är positiva till bemötandet i sjukhusvården
Figur 14. Erfarenheter av sjukhusbesök.
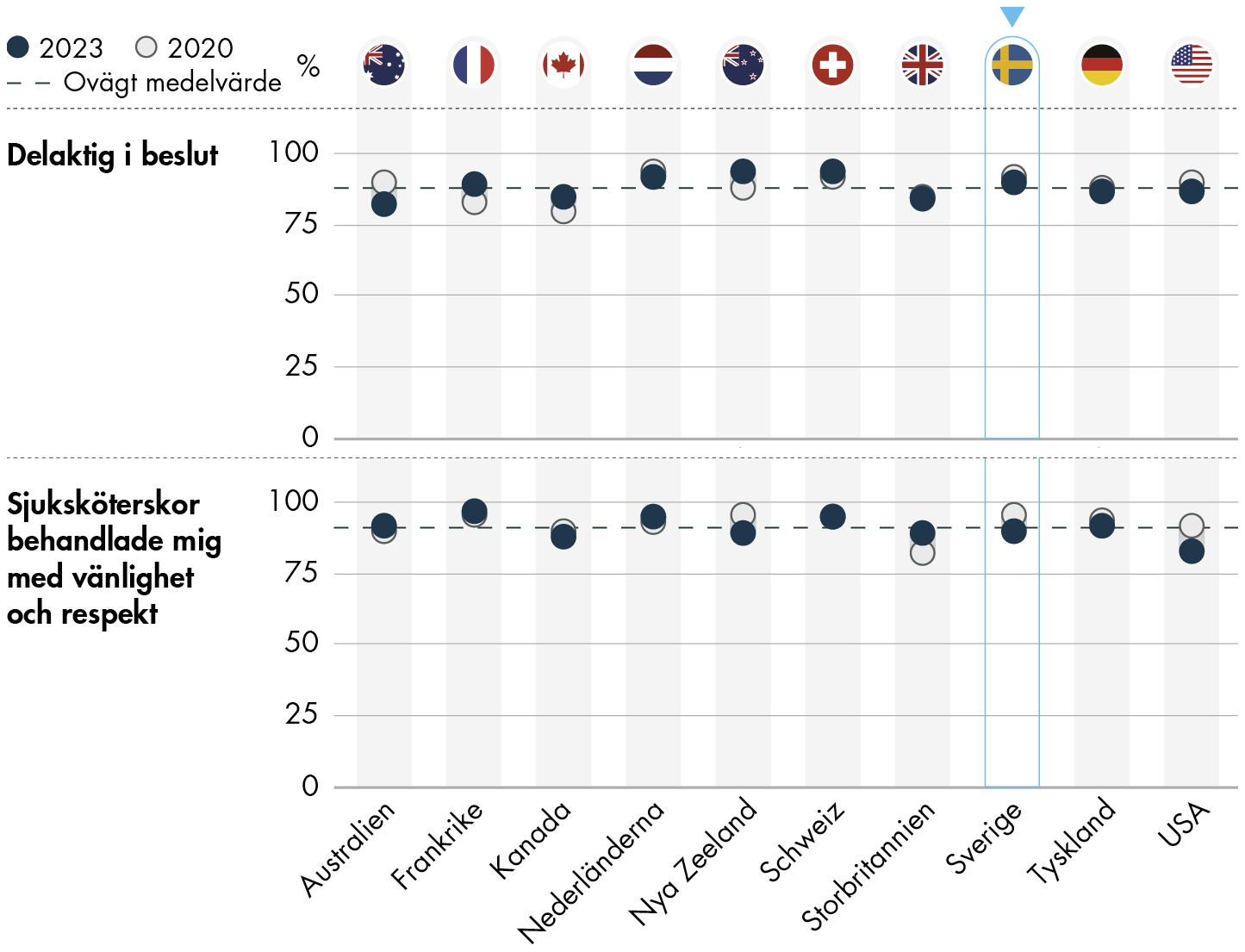
I samtliga länder upplever patienter som blivit inlagda på sjukhus ofta att de varit delaktiga i beslut om sin vård och bemötts med respekt av sin vårdgivare.
I Sverige uppger 90 procent att de varit så delaktiga som de önskade i besluten om sin vård och behandling vid den senaste sjukhusvistelsen. Resultatet är en minskning med 2 procentenheter sedan 2020, men samtidigt befinner sig Sverige över genomsnittsnivån bland jämförelseländerna (79 procent).
Sverige har ett högt resultat även på frågan hur ofta patienter bemöts med respekt och vänlighet av sjuksköterskorna under sin sjukhusvistelse. 90 procent svarar att de oftast eller alltid bemöts med respekt, vilket är i nivå med de andra länderna. Det är samtidigt en minskning med 6 procentenheter sedan 2020. Högst resultat finner vi i Frankrike där 97 procent svarar att de bemöts med respekt och vänlighet av sjuksköterskorna.
4.1.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Det är vanligare att personer 65 år och äldre än yngre personer har varit så delaktiga som de önskade i besluten om deras sjukhusbesök.
Personer med diagnosticerad psykisk ohälsa har mindre ofta än personer utan psykisk ohälsa fått vara så delaktiga de vill i beslut om sin vård. De svarar också mindre ofta att de har fått ett bra bemötande från sjuksköterskorna på sjukhuset. Även personer med utländsk bakgrund svarar mindre ofta än personer med svensk bakgrund att de har fått vara så delaktiga som de önskat.
Kontextfaktorer
Det är vanligare att personer med en fast vårdkontakt svarar att de har fått vara så delaktiga som de önskar i besluten om sin vård, jämfört med personer utan en fast vårdkontakt.
4.2 Många saknar information om symtom efter utskrivning
Figur 15. Erfarenheter i samband med utskrivning från sjukhus.
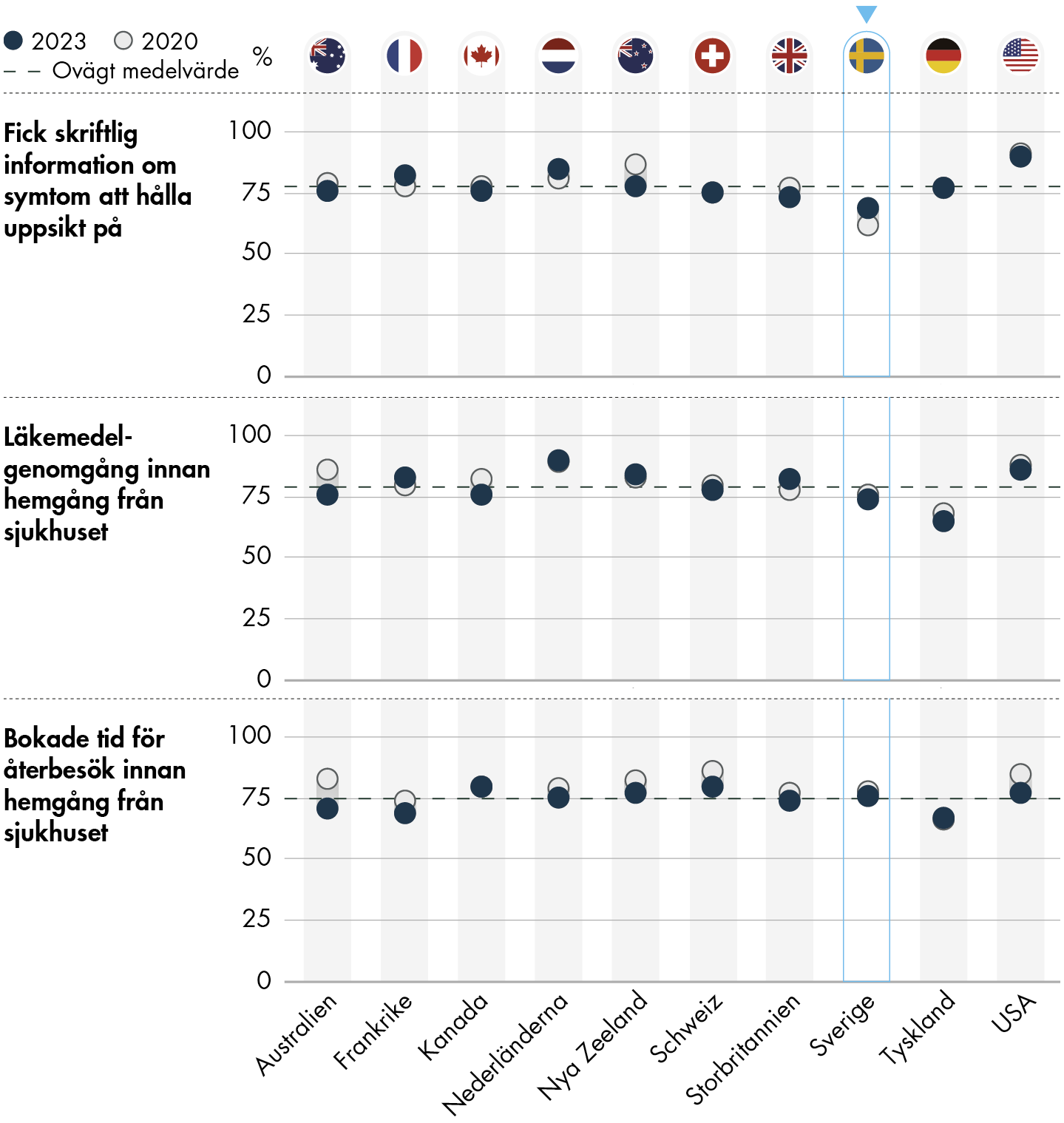
Relativt många patienter i Sverige upplever att de inte fått information om symtom att hålla uppsikt över efter sin utskrivning. Bara 69 procent i Sverige uppger att de har fått skriftig information om symtom eller hälsoproblem att bevaka efter sin sjukhusvistelse. Resultatet är lägst bland jämförelseländerna. Det är samtidigt en ökning med 7 procentenheter sedan 2020. USA har högst resultat, där 90 procent uppger att de har fått information.
Något fler, 74 procent, har fått en genomgång av de läkemedel som används under och efter sjukhusvistelsen i Sverige. Andelen är förhållandevis låg jämfört med de andra länderna, som har en genomsnittsnivå på 79 procent. Det lägsta resultatet bland jämförelseländerna är i Tyskland, där 65 procent svarar att de har fått en genomgång av sina läkemedel. Nederländerna har högst resultat med 90 procent.
Liknande siffror finner vi för frågan om patienten har fått ett inbokat återbesök av sin läkare eller annan vårdpersonal efter sin sjukhusvistelse, 76 procent. Det ligger nära genomsnittet för övriga länder (74 procent). Andelen har minskat med två procentenheter sedan 2020. En generell minskning har även skett i övriga länder sedan 2020.
Individfaktorer
Vilka insatser man får i samband med utskrivning från sjukhus verkar skilja sig åt mellan personer med svensk och utländsk bakgrund. Personer med utländsk bakgrund svarar mindre ofta att de har fått skriftlig information om symtom att hålla reda på, och att de har fått en återbesökstid bokad innan de lämnade sjukhuset. Även personer med dålig hälsa och med diagnosticerad psykisk ohälsa svarar mindre ofta att de har fått dessa insatser än personer med bättre hälsa respektive utan psykisk ohälsa.
4.3 Informationsöverföringen mellan vårdgivare utvecklas åt olika håll
Figur 16. Erfarenheter av informationsöverföring mellan olika vårdgivare.
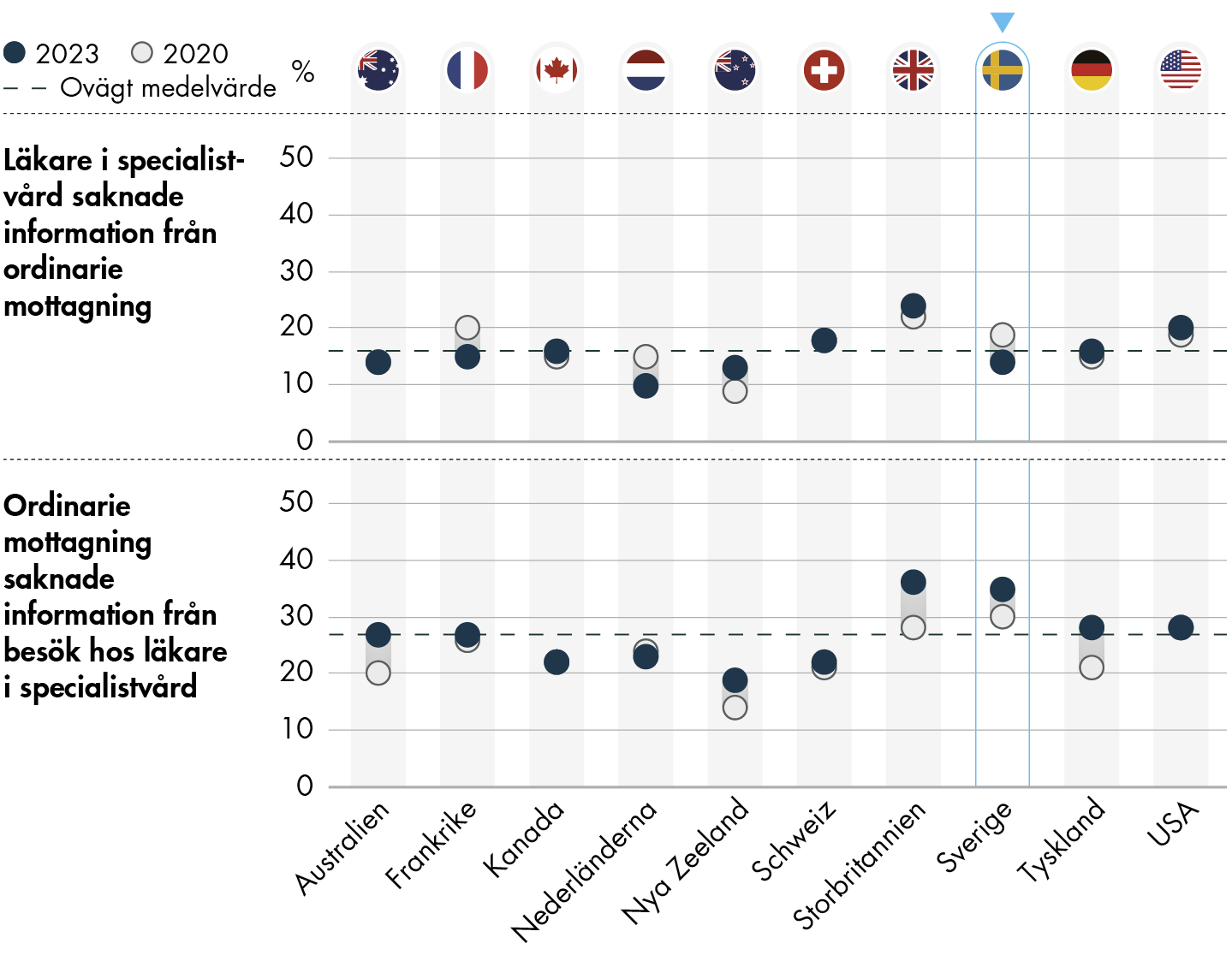
I Sverige svarar bara 14 procent att läkarna i specialistvården saknat grundläggande medicinsk information eller provresultat från ordinarie mottagning. Det tyder på en fortsatt förbättring sedan tidigare undersökningar, med en minskning med 5 procentenheter sedan 2020 och en total minskning på 7 procentenheter sedan 2016. Lägst resultat har Nederländerna med 10 procent.
Däremot uppger en betydligt högre andel i Sverige att deras ordinarie mottagning saknat information från läkare i specialistvården. Här svarar 35 procent att deras mottagning saknat information, vilket är näst högst resultat efter Storbritannien, 36 procent. För Sverige innebär det en ökning med 5 procentenheter sedan 2020.
I Sverige ställdes även frågan om personalen på den ordinarie mottagningen verkade informerade och uppdaterade om vården personen hade fått på sjukhuset efter sjukhusvistelsen. 60 procent svarade att personalen på den ordinarie mottagningen var informerad. Det är en minskning med 19 procent sedan den senaste IHP-undersökningen till befolkningen 2020. Då var andelen som svarade ja på frågan 79 procent.
Dessa siffror återspeglar även resultatet från den senaste IHP-undersökningen riktad till primärvårdsläkare 2022. Läkare inom ordinarie mottagning fick frågor om informationsöverföringen mellan primärvården och specialistvården. Relativt få av de svenska läkarna, 36 procent, svarade att de vanligtvis eller ofta fått information om resultatet från patientens besök i specialisade vården efter att de remitterat en patient. Samtidigt svarar 94 procent av läkarna att de vanligtvis eller ofta skickar med patienthistorik och orsaken för remitteringen till den specialiserade vården (Vård- och omsorgsanalys 2023c).
4.3.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Personer 25–49 år svarar oftare än personer 65 år och äldre att deras ordinarie mottagning eller specialistvården saknade information om deras besök på den andra vårdnivån.
Personer med en grundskoleexamen som högsta utbildning har oftare än personer med en eftergymnasial examen varit med om att deras ordinarie mottagning eller specialistvården saknade information.
Kontextfaktorer
Personer med en fast vårdkontakt har mindre ofta än personer utan en fast kontakt varit med om att deras ordinarie mottagning eller specialistvården inte har tillgång till den information som de behöver.
5 Vård av personer med kroniska sjukdomar och psykisk ohälsa
I det här kapitlet redovisar vi resultat och analyser av de erfarenheter som personer med kronisk sjukdom eller psykisk ohälsa har av vården. Många i Sverige lever med en eller flera kroniska sjukdomar, inklusive psykisk ohälsa, och för dem innebär sjukdomen en långvarig kontakt med vården. Många har kontakt med olika delar av sjukvården och tar ofta ansvar för delar av sin vård på egen hand, så kallad egenvård.
Resultat för Sverige som helhet och jämfört med andra länder:
- De flesta personer som har en kronisk sjukdom upplever att de fått tillräckligt med stöd för att hantera sin egenvård, även om andelen i Sverige har minskat något sedan 2020. Däremot är det mindre vanligt att de har fått en skriftlig plan för egenvård, diskuterat olika behandlingsalternativ eller mål och prioriteringar för behandlingen för sin sjukdom.
- Det är ungefär lika vanligt i alla länder att ha haft ett stödsamtal eller behandling relaterad till sin psykiska hälsa.
- Av de personer som regelbundet tar minst två läkemedel har Sverige lägst andel som har haft en läkemedelsgenomgång det senaste året jämfört med övriga länder, 44 procent. Andelen har minskat med 7 procentenheter sedan 2020.
Resultat för patienter i Sverige utifrån kontextuella och individuella faktorer:
- Kvinnor har mindre ofta än män fått olika former av stöd för att behandla sina kroniska sjukdomar.
- Personer med en fast läkare svarar oftare än andra att de diskuterat prioriteringar, behandlingsalternativ och bieffekter samt fått en skriftlig plan och stöd för egenvård.
5.1 Så vanliga är kroniska sjukdomar
Förekomsten av kroniska sjukdomar i ett land påverkas bland annat av ålderssammansättning, folkhälsa och livsstilsvanor. Figur 17 visar andelen patienter i varje land med respektive kronisk sjukdom som IHP-undersökningen frågar om. Förekomsten av kroniska sjukdomar i Sverige är i linje med de andra länderna i undersökningen, och är stabil sedan 2020 års undersökning.
I Sverige ställdes också frågan om förekomsten av andra kroniska sjukdomar än de som redovisas i figur 17. En andel på 17 procent svarade att de hade en annan kronisk sjukdom, och resultatet visade ingen förändring sedan 2020.
Figur 17. Andel som svarar att de har någon av följande kroniska sjukdomar.
5.2 De med kroniska sjukdomar har sämre erfarenheter av vård
Vården av personer med kroniska sjukdomar har försämrats något sedan 2020, eller varit oförändrad. Något färre har diskuterat mål och prioriteringar med behandlingen, behandlingsalternativ eller egenvård med vårdpersonal 2023 än 2020, och andelen som fått en skriftlig plan för egenvård är oförändrad. Vi vet inte hur utvecklingen såg ut mellan 2016 och 2020, men i IHP-undersökningen riktad till den äldre befolkningen som genomfördes 2017 och 2021 såg vi en kraftig förbättring mellan dessa år.
Figur 18. Erfarenheter av vård som ges för kronisk sjukdom
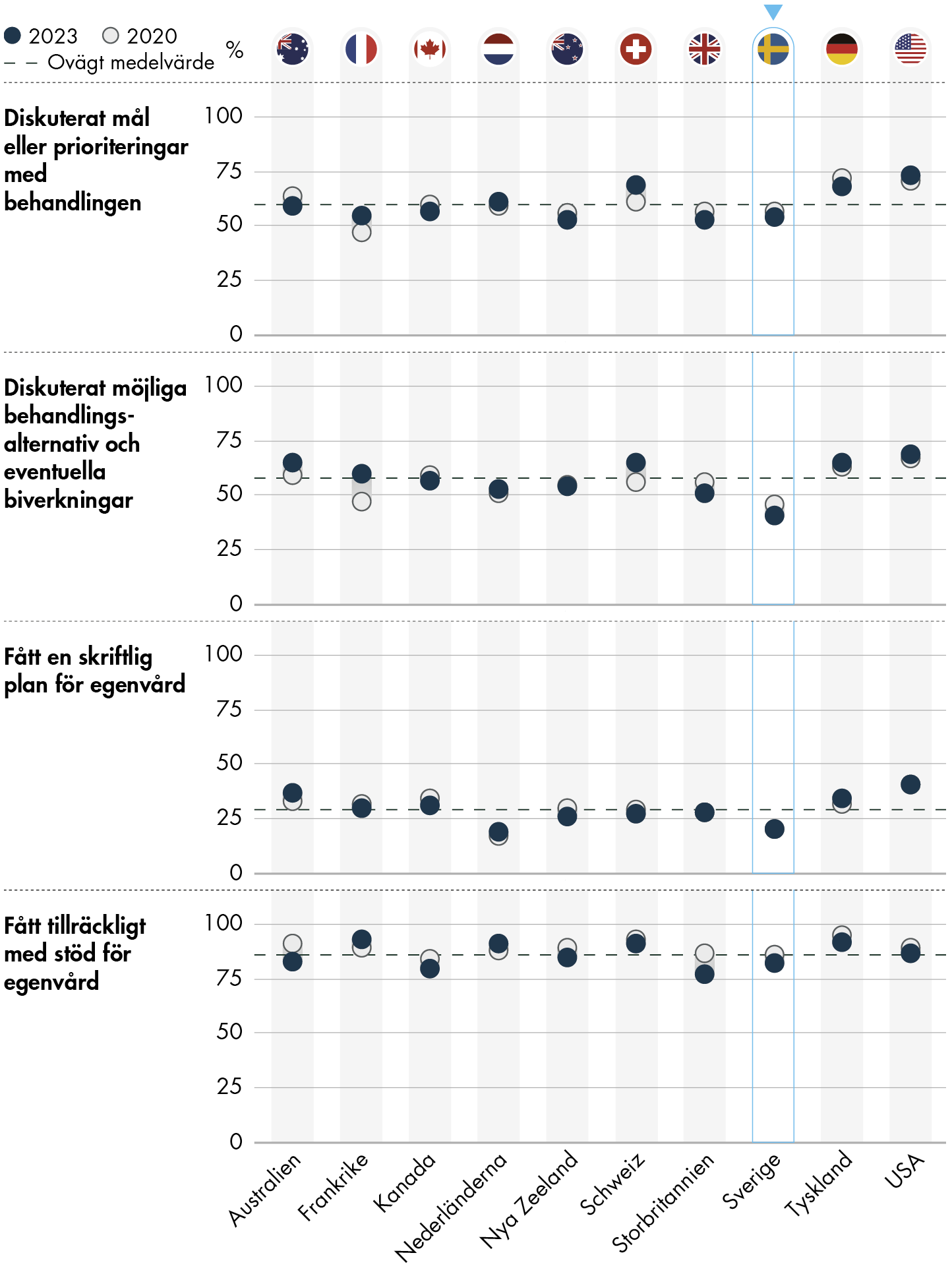
De flesta personer som har en kronisk sjukdom upplever att de fått tillräckligt med stöd för att hantera sin egenvård, även om andelen i Sverige har minskat något sedan 2020. Däremot är det mindre vanligt att de har fått en skriftlig plan för egenvård, diskuterat olika behandlingsalternativ eller mål och prioriteringar för sin sjukdom.
I Sverige svarade 54 procent att de någon gång det senaste året med vårdpersonal diskuterat vilka huvudsakliga mål eller prioriteringar som finns för behandlingen för deras kroniska sjukdom. Det är en minskning med 3 procentenheter sedan 2020. Sveriges har tillsammans med Nya Zeeland lägst andel som svarar att de haft en sådan diskussion med vårdpersonal.
41 procent har någon gång det senaste året diskuterat möjliga behandlingsalternativ och eventuella biverkningar med vårdpersonal. Det är en minskning med 5 procentenheter sedan 2020. Sverige har lägst andel av alla länder i jämförelsen som svarar att de haft en sådan diskussion med vårdpersonal.
20 procent svarade att de fått en skriftlig plan för egenvård, resultatet är oförändrat sedan 2020. Sverige och Nederländerna har lägst andel som uppger att de har fått en skriftlig plan för egenvård.
34 procent svarade att de fått information om nästa steg i behandlingen. Den frågan ställdes enbart i Sverige och redovisas därmed inte i figur 18. Resultatet är oförändrat sedan 2020.
Slutligen svarade 82 procent att de har fått tillräckligt med stöd från vårdpersonalen för att själv kunna ta hand om sin ohälsa. Det är en minskning med 4 procentenheter sedan 2020. Sverige har en lägre andel som svarar att de fått tillräckligt med stöd än de flesta andra länder i undersökningen. Bara Storbritannien har en lägre andel.
5.2.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Det är mindre vanligt att kvinnor har diskuterat mål, prioriteringar och behandlingsalternativ eller fått en skriftlig plan eller annat stöd för egenvård än män.
Det finns vissa skillnader mellan åldersgrupper. Den övergripande bilden är att personer som är 65 år och äldre får stöd för att behandla sin kroniska sjukdom mindre ofta.
Personer med utländsk bakgrund svarar oftare än personer med svensk bakgrund att de har fått en skriftlig plan för egenvård.
Det är vanligare att personer med flera kroniska sjukdomar än personer med en kronisk sjukdom har diskuterat behandlingsalternativ och möjliga bieffekter samt fått en skriftlig plan för egenvård.
Kontextfaktorer
Personer som har en fast läkare svarar oftare än andra att de diskuterat prioriteringar, behandlingsalternativ och bieffekter samt fått en skriftlig plan och stöd för egenvård. Personer som har en fast mottagning har oftare fått en skriftlig plan och stöd för egenvård än personer som inte har någon form av vårdkontakt.
5.3 Var tionde med psykisk ohälsa har inte fått hjälp
Figur 19. Erfarenheter av vård som ges för psykisk ohälsa.
Det är ungefär lika vanligt i alla länder att ha haft ett stödsamtal eller behandling av sin psykiska hälsa. Den frågan är ställd till alla som besvarat enkäten, oavsett om man uppgett att man har diagnosticerad psykisk ohälsa eller inte. Det är en större variation mellan länderna sett till hur många som har haft ett behov av vård för sin psykiska ohälsa men som inte fått hjälp. Sveriges resultat ligger runt genomsnittet av länderna i undersökningen.
I Sverige svarade 10 procent att de någon gång de senaste tolv månaderna haft ett stödsamtal eller behandling för problem relaterade till deras psykiska hälsa (oavsett om de har haft behov av det eller inte). Frågan är förändrad sedan 2020 och därmed inte jämförbar med tidigare resultat. Det är ungefär lika vanligt i alla länder med stödsamtal eller behandling, men det är något vanligare i USA, Nederländerna och Australien.
Av de svenskar som svarat att de någon gång under de senaste tolv månaderna har haft behov av vård för sin psykiska ohälsa svarar 10 procent att de inte fått hjälp. Även den frågan är förändrad från 2020 och därmed inte jämförbar. Det är större skillnader mellan länderna på den här frågan, och Sveriges resultat ligger runt genomsnittet av länderna i undersökningen. Även här har USA, Nederländerna och Australien en högre andel.
Utöver de frågor som redovisas i figur 19, ställdes även två ytterligare frågor bara i Sverige till de personer som svarat att de haft ett stödsamtal eller fått behandling för problem relaterade till deras psykiska hälsa de senaste tolv månaderna. De allra flesta, 93 procent, svarade att vårdpersonalen har behandlat dem professionellt och med respekt. Andelen är oförändrad jämfört med 2020. 78 procent svarar att de fick den behandling och stöd som de behövde, även den andelen är oförändrad från 2020.
5.3.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Det är vanligare att personer i åldern 18–49 år än personer 65 år och äldre svarar att de inte fått vård för sin psykiska ohälsa, trots behov. Även personer med utländsk bakgrund svarar mindre ofta än de med svensk bakgrund att de inte har fått vård.
Även personer som bedömer sin hälsa som dålig eller som har diagnosticerad psykisk ohälsa svarar mindre ofta än personer med bättre hälsa att de inte har fått vård trots behov.
5.4 Färre har fått en läkemedelsgenomgång
Figur 20. Läkemedelsgenomgång.
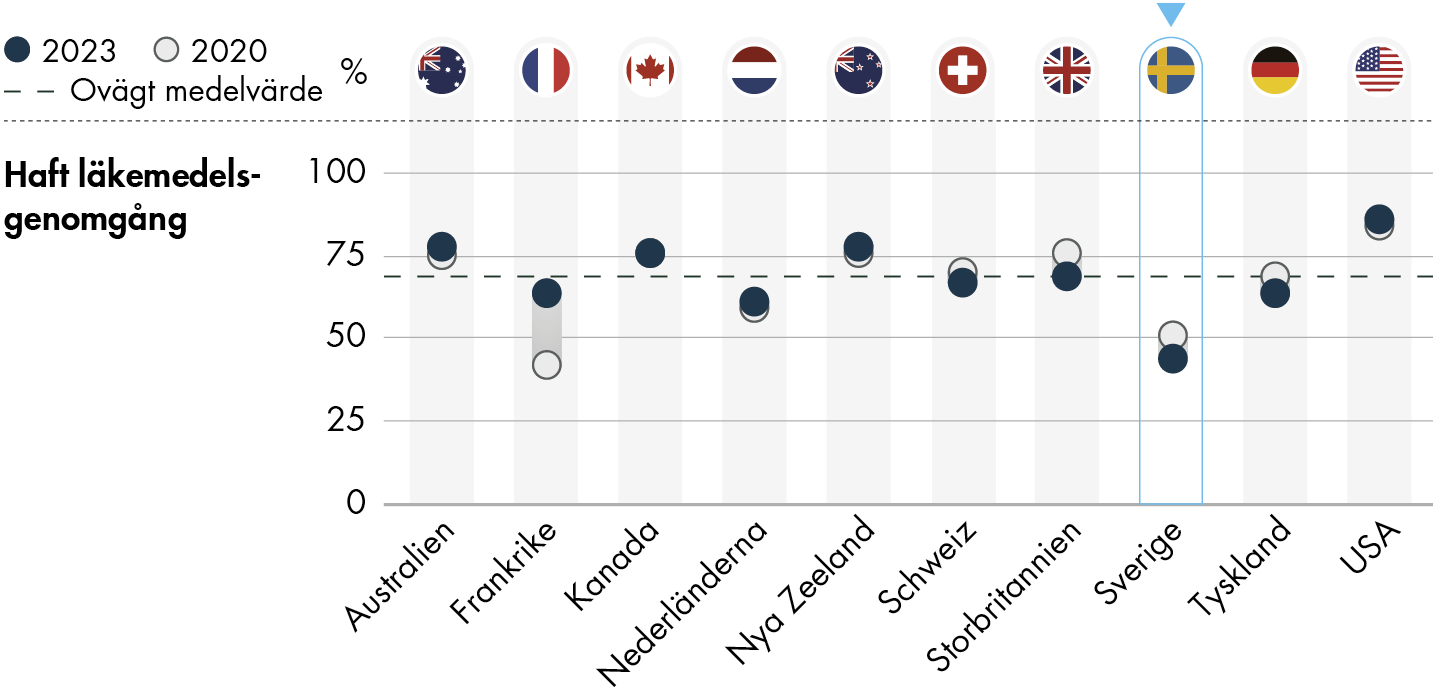
Sverige är det land i jämförelsen som har lägst andel, 44 procent, som har haft en läkemedelsgenomgång det senaste året. Andelen avser en läkemedelsgenomgång med vårdpersonal någon gång de senaste 12 månaderna bland dem som har minst två läkemedel.
Andelen har minskat med 7 procentenheter sedan 2020. Sveriges andel ligger betydligt under genomsnittet för de övriga länderna i jämförelsen, som är ungefär 70 procent. Högst andel har USA, där 86 procent svarade att de har haft en läkemedelsgenomgång.
5.4.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Personer som beskriver sin hälsa som dålig svarar oftare än personer med god hälsa att de fått en läkemedelsgenomgång. Utöver det ser vi inga samband med de bakgrundsvariabler som vi undersöker.
5.5 Färre är stressade för vård av anhöriga
Figur 21. Stöd till anhöriga.
Det är ungefär lika vanligt i alla länder att ha hjälpt en familjemedlem med vård som de inte klarar själva. I Sverige svarar 23 procent att de har hjälpt en familjemedlem. Genomsnittet bland alla länder i jämförelsen är 25 procent. Däremot varierar det ganska mycket i hur stressigt man upplever att det är. Sverige är ett av de länder i jämförelsen där lägst andel, 52 procent, upplever att det är stressigt att hjälpa sin familjemedlem. Båda frågorna är nya och är därmed inte möjliga att jämföra med tidigare år.
5.5.1 Analys av det svenska resultatet utifrån individuella och kontextuella faktorer
Individfaktorer
Kvinnor hjälper oftare en familjemedlem med vård än vad män gör. Det är också vanligare bland personer i åldern 35–64 år jämfört med personer 65 år och äldre. Mest stressigt bland dem som hjälper en familjemedlem med vård har de i åldern 50–64 år och personer som har någon form av diagnosticerad psykisk ohälsa.
6 Övergripande analys av resultaten
I det här kapitlet gör vi en övergripande analys av de svenska resultaten jämfört med de genomsnittliga resulten för alla länder i undersökningen och av förändringen i resultat sedan 2020. Vi summerar också vilka samband vi har sett mellan de svenska resultaten och olika faktorer som går att koppla till den enskilda individen.
Tabell 2 ger en sammanfattande bild av resultaten i årets undersökning. Efter tabellen beskriver vi våra viktigaste resultat och slutsatser utifrån rapportens tre frågor.
Så här läser man tabellen
Tabellens första kolumn innehåller frågorna i undersökningen där det är möjligt att värdera en önskvärd riktning (till exempel att en hög andel är önskvärd eller inte). Men några undantag är det möjligt för de flesta frågor.
Kolumn 2 visar Sveriges resultat i årets undersökning, i procentandelar. Till exempel, hur stor andel som har svarat att de har fått ett besök i primärvården inom två dagar.
Kolumn 3 visar hur det svenska resultatet avviker från övriga länders genomsnittliga resultat.
Kolumn 4 visar hur de svenska resultaten har utvecklats sedan förra undersökningen 2020.
Kolumn 5 visar vilket land som har bäst resultat i jämförelsen.
Exempelvis framgår att 36 procent angav att de fick besöka primärvården inom två dagar, vilket är fem procentenheter lägre än genomsnittet bland alla länder och en procentenhet lägre än Sveriges resultat 2020. Nederländerna var det land där högst andel svarade att de fått ett besök inom två dagar.
Tabell 2. Sveriges resultat jämfört med övriga länder, och förändring sedan 2020.

6.1 Sveriges resultat internationellt – hög digitaliseringsgrad men låg tillgänglighet och personcentrering
Som framgår av tabell 2 finns det flera förbättringsområden för svensk hälso- och sjukvård. Det finns samtidigt områden där Sverige visar positiva resultat jämfört med övriga länder.
Områden där Sverige visar positiva resultat:
- Sverige är det land där flest använder digitala verktyg. Svenska patienter har ofta möjlighet att ta del av sin journal eller andra hälsouppgifter digitalt och kommunicerar ofta digitalt med sin vårdcentral.
- Det är fortsatt få i Sverige som har avstått från vård på grund av kostnaderna (patientavgifter).
- Många svenska patienter har haft ett hälsofrämjande samtal om fysisk aktivitet respektive alkoholkonsumtion jämfört med andra länder.
- Det är ungefär lika vanligt i alla länder att ha hjälpt en familjemedlem med vård som den inte klarar själv. Men Sverige är ett av de länder i jämförelsen där lägst andel, 52 procent, upplever det som stressigt att hjälpa sin familjemedlem.
Områden där Sverige visar negativa resultat:
- Sverige har generellt sämre resultat än övriga länder när det gäller väntetider och tillgänglighet. Det gäller både för frågorna om besök i primärvård och specialiserad vård. Fler i Sverige än i andra länder svarar att det problem som de hade när de senast besökte en akutmottagning på ett sjukhus i stället hade kunnat behandlas på deras ordinarie mottagning om personalen hade varit tillgänglig.
- Sverige avviker kraftigt från de andra länderna genom att få har en fast läkarkontakt i primärvården. Däremot svarar de flesta att de har en ordinarie mottagning. När vi slår ihop att ha en fast läkare, en fast sjuksköterska eller en fast mottagning, så hamnar Sverige i nivå med övriga länders resultat.
- Sverige har sämre resultat för personcentreringsfrågorna än övriga länder. Det är färre patienter i Sverige jämfört med övriga länder som säger att vårdpersonalen känner till deras sjukdomshistoria, ägnar dem tillräckligt med tid och involverar dem i beslut, förklarar på ett sätt som är lätt att förstå och att de blir bemötta med vänlighet och respekt när de besöker sin ordinarie läkare eller mottagning. Även vid distansbesök är svenska patienter mindre nöjda än genomsnittet.
- Färre svenskar med kroniska sjukdomar svarar att de har diskuterat mål med behandlingen för sin sjukdom och olika behandlingsalternativ samt fått en plan för egenvård och tillräckligt med stöd.
- Sverige är det land där högst andel svarar att de har blivit orättvist behandlade i vården och att vården inte tagit deras hälsobesvär på allvar. Dessa frågor är nya för årets undersökning.
6.2 Nederländerna utmärker sig med goda resultat
Nederländerna är det land som utmärker sig i undersökningen med bäst resultat för många av frågorna. De områden där Nederländerna i synnerhet utmärker sig är personcentrering, kontinuitet, tillgänglighet och att inte avstå vård på grund av ekonomiska skäl.
Många av frågorna i IHP-undersökningen rör primärvården och flera av Nederländernas starka resultat kan sannolikt förklaras av att de har en väl utbyggd primärvård. De nederländska hälso- och sjukvårdssystemet bygger på ett universellt försäkringssystem med primärvården som ryggraden i systemet. Befolkningen kan sedan lång tid tillbaka välja läkare och mottagning (Anell 2017) och en förhållandevis stor andel, 24 procent, av det totala antalet läkare i Nederländerna är verksamma inom primärvården. Motsvarande andel i hela EU är 21 procent (OECD och WHO 2021).
Primärvårdens ställning stärks också av att det krävs en remiss från primärvården för att få tillgång till specialiserad vård. Dessutom betalar patienterna inte någon patientavgift för läkarbesök och sjuksköterskebesök i primärvården, vilket minskar de ekonomiska barriärerna för att söka vård (Anell 2017; OECD och WHO 2021).
6.3 Utveckling av de svenska resultaten över tid – förstärkta styrkor och svagheter
Många av frågorna i 2023 års undersökning är identiska med frågorna som var med i 2020 års undersökning. Det finns därmed goda möjligheter att följa utvecklingen över tid. För många av frågorna ligger nivåerna förhållandevis stabila, men för vissa frågor ser vi tydliga förändringar. Det gäller till exempel det ökade användandet av digitala verktyg och tjänster, och det försämrade resultatet för personcentrering.
Områden där de svenska resultaten förbättrats sedan 2020:
- Fler använder digitala verktyg. Fler tar del av sin journal eller andra hälsouppgifter digitalt 2023 jämfört med 2020 och fler har kommunicerat digitalt med sin vårdcentral.
- Det har blivit vanligare med hälsofrämjande samtal om kost och fysisk aktivitet.
Områden där de svenska resultaten försämrats sedan 2020:
- Resultatet har försämrats för flera av frågorna till personer med kroniska sjukdomar. Färre har diskuterat mål eller prioriteringar med behandlingen samt möjliga behandlingsalternativ och biverkningar. Färre har också fått en genomgång av sina läkemedel 2023 jämfört med 2020.
- Resultaten för personcentrering har försämrats. Färre upplever att de är så involverade de vill i besluten om sin vård och färre upplever att vårdpersonalen ägnar dem tillräckligt med tid, känner till deras sjukdomshistoria och förklarar på ett sätt som är lätt att förstå i kontakt med sin ordinarie läkare eller mottagning.
Områden där vi både ser en positiv och negativ utveckling sedan 2020:
- För frågor om väntetid och tillgänglighet ser vi både förbättringar och försämringar i de svenska resultaten. Sveriges resultat har förbättrats för flera frågor om väntetid, till exempel andelen som fått tid till primärvården inom sju dagar samt väntetider till specialistläkarbesök och operation. Å andra sidan finns det frågor om väntetider och tillgänglighet där resultaten har försämrats. Det gäller tillgängligheten till vård på kvällar och helger samt möjligheten till svar samma dag vid kontakt med vårdcentralen. Dessutom uppger fler av dem som har gjort ett besök på en akutmottagning att besöket hade kunnat undvikas med en mer tillgänglig primärvård.
- Informationsöverföringen mellan vårdnivåer utvecklas också både negativt och positivt. Fler svarar att den ordinarie vårdcentralen saknar information från den specialiserade vården. Samtidigt svarar färre att specialistvården saknar information från primärvården, vilket är en positiv utveckling.
6.4 Skillnader mellan olika grupper i befolkningen
Vi har genomfört en fördjupad analys av den svenska delen av datamaterialet. I analysen har vi undersökt hur erfarenheterna inom de olika frågeområdena kopplar till individuella och kontextuella faktorer. De individuella faktorerna vi undersöker är ålder, kön, utländsk bakgrund, utbildningsnivå, självskattad hälsa och förekomst av kronisk sjukdom. De kontextuella faktorerna är geografiskt läge och tillgång till fast läkarkontakt eller mottagning. Vi beskriver hur variablerna är kategoriserade i kapitel 1.
I det här avsnittet redovisar vi den sammantagna bilden av resultaten. I bilaga 1 redovisar vi hur vi har gått till väga för att få en samlad bild.
6.4.1 Äldre är ofta mer positiva till vården
Ålder är en faktor som ofta påverkar upplevelsen av vården, och personer som är 65 år och äldre har generellt sett en mer positiv syn på vården. Den åldersgruppen avstår mindre ofta från att söka vård på grund av kostnaden och upplever sällan att deras hälsoproblem inte tas på allvar. Dessutom är det vanligare att de har en fast vårdkontakt. Samtidigt använder äldre mindre ofta digitala tjänster än yngre.
6.4.2 Kvinnor svarar oftare att deras besvär inte tas på allvar
Det finns flera signifikanta skillnader mellan kvinnor och män i deras erfarenheter av hälso- och sjukvården. Kvinnor svarar oftare än män att deras besvär inte tagits på allvar eller att de blivit orättvist behandlade av vården. Kvinnor med kroniska sjukdomar upplever också mindre ofta än männen att de har fått olika former av stöd för sin kroniska sjukdom.
Samtidigt svarar kvinnor något oftare än män att de använt digitala tjänster för att läsa sin journal och förnya recept. Det är ingen skillnad mellan könen i hur vanligt det är att ha en fast vårdkontakt, men det är vanligare att män varken har en fast vårdkontakt eller en fast mottagning.
6.4.3 Personer med utländsk bakgrund avstår oftare från vård på grund av kostnaden
Personer med utländsk bakgrund har i flera fall mer negativa erfarenheter av vården. De svarar oftare än personer med svensk bakgrund att de avstått vård på grund av kostnaden. De svarar också mindre ofta att de har fått tid på vårdcentralen inom 2 respektive inom 7 dagar. Om de har vårdats på sjukhus svarar de även mindre ofta än patienter med svensk bakgrund att de bemötts med vänlighet och respekt på sjukhuset, och mindre ofta att de har fått skriftlig information om symtom att bevaka efter utskrivning.
Samtidigt är det ingen skillnad mellan personer med och utan utländsk bakgrund i hur vanligt det är att ha en fast vårdkontakt, men det är vanligare att personer med utländsk bakgrund varken har en fast vårdkontakt eller en fast mottagning. Bland dem som har en fast läkarkontakt eller fast mottagning är det vanligare att personer med utländsk bakgrund svarar att vårdpersonalen känner till deras sjukdomshistoria och att de har fått hjälp med samordning av vården.
6.4.4 Personer med hög utbildning använder oftare digitala verktyg
Personer med hög utbildning avstår vård på grund av höga kostnader mindre ofta än personer med lägre utbildningsnivåer. Personer med hög utbildning använder också oftare digitala verktyg och har också mer positiva erfarenheter av personcentrering och informationsutbyte mellan olika vårdformer än personer med enbart grundskoleutbildning.
6.4.5 Personer med sämre hälsa är oftare missnöjda med vården
Personer med sämre hälsa har oftare än andra en fast vårdkontakt. Trots det upplever patienter med självskattad dålig hälsa och patienter med diagnosticerad psykisk ohälsa mindre ofta än andra att vårdpersonalen känner till deras sjukdomshistoria, ägnar dem tillräckligt med tid, involverar dem i beslut och förklarar saker på ett sätt som de förstår.
Personer med sämre hälsotillstånd svarar också oftare än andra att de avstått vård på grund av kostnaden, att de varit med om att deras hälsoproblem inte tagits på allvar och att de har blivit orättvist behandlade i vården.
6.4.6 Personer med en fast läkarkontakt upplever oftare kontinuitet, delaktighet och samordning
Personer med en fast läkarkontakt har i flera fall bättre erfarenheter från hälso- och sjukvården än personer som inte har en fast läkarkontakt. Till exempel upplever de oftare att vårdpersonalen känner till deras sjukdomshistoria och involverar dem i beslut. Det är också mindre vanligt att de har varit med om att primärvården saknar information från specialistvården eller vice versa.
6.4.7 I tätbefolkade områden har fler fast läkarkontakt
Personer i tätbefolkade områden svarar oftare än personer i glesbefolkade och medeltätbefolkade områden att de har en fast läkarkontakt. Skillnaden beror sannolikt på att tillgången till specialistläkare i allmänmedicin är olika (Vård- och omsorgsanalys 2023b), inte på att personerna har olika behov av vård (Vård- och omsorgsanalys 2023a).
7 Slutsatser
I den här rapporten har vi presenterat en stor mängd resultat som berör flera olika frågeområden. I det här kapitlet sammanfattar vi våra slutsatser.
Hög digitalisering, få som avstår vård på grund av kostnaden och hög användning av hälsofrämjande samtal är styrkor i de svenska resultaten
Det finns några områden där Sverige avviker i positiv riktning från genomsnittet bland de tio deltagande länderna. Resultaten visar att svenska patienter har en jämförelsevis hög användning av digitala verktyg och tjänster, få som avstår vård på grund av kostnaden och många som använder hälsofrämjande samtal. Även i IHP-undersökningen 2020 hade Sverige goda resultat på dessa områden och utvecklingen har överlag varit positiv sedan 2020.
Jämfört med de andra nio länderna som deltar i undersökningen ser vi att många i Sverige använder digitala verktyg och tjänster, som bland annat gör det möjligt att kommunicera digitalt med sin vårdcentral och att läsa sin journal eller andra hälsouppgifter digitalt. Den höga förekomsten och användningen av olika digitala verktyg ligger i linje med visionen om att Sverige ska vara bäst i världen på att använda digitaliseringen och e-hälsans möjligheter till 2025 (Socialdepartementet och SKR 2016).
I samtliga länder i IHP-undersökningen har användningen av digitala tjänster och verktyg ökat kraftigt mellan 2020 0ch 2023, men de svenska resultaten förblir bland de högsta i undersökningen. Samtidigt finns det flera länder som inte är med i IHP-undersökningen som också har kommit långt med digitaliseringen inom hälso- och sjukvården. Enligt Statskontoret finns det till exempel tecken på att länder som Belgien, Danmark, Finland och Estland har kommit längre än Sverige inom e-hälsa på vissa områden (Statskontoret 2021).
När det gäller ekonomiska barriärer till vård ser att det är förhållandevis få i Sverige som avstår vård på grund av kostnaderna jämfört med andra länder. Det gäller både besök inom hälso- och sjukvården, medicinsk behandling och tandvård. Det är däremot en betydligt högre andel som avstår tandvård på grund av kostnader än övrig vård. Det gäller både i Sverige och övriga länder.
En förklaring till att förhållandevis många svenska patienter har haft ett hälsofrämjande samtal kan vara att många regioner i närtid har gjort satsningar för att öka antalet hälsosamtal på vårdcentralerna. Frågorna om hälsofrämjande samtal skiljer sig dock lite åt från många andra frågor i undersökningen genom att de har en tydligare behovskoppling. Alla har inte behov av hälsofrämjande samtal och behovet kan se olika ut mellan olika grupper, vilket är viktigt att bära med sig i tolkningen av resultaten.
Sammantaget tyder resultaten på att Sverige har relativt välutvecklade e-hälsoresurser, att de ekonomiska barriärerna för tillgång till vård är låga och att det hälsofrämjande arbetet är förhållandevis framträdande i svensk hälso- och sjukvård.
Trots hög användning av digitala verktyg och tjänster är svenska patienter och läkare mindre nöjda med vård på distans
Att svenska patienter har god tillgång till olika digitala verktyg framkommer även av IHP-undersökningen 2022 som riktades till primärvårdsläkare. Ett tydligt resultat av undersökningen 2022 var att Sverige var i framkant med att införa digitala verktyg för patienter och läkare i primärvården, och att det hade skett en förbättring sedan 2019. Däremot var svenska läkare mindre nöjda med att utföra vård på distans än de andra ländernas primärvårdsläkare och tyckte mindre ofta att vård på distans har förbättrat möjligheten att ge vård i tid (Vård- och omsorgsanalys 2023c).
I årets undersökning ser vi på motsvarande sätt att de svenska patienterna är mindre nöjda med sina digitala vårdbesök i primärvården än patienter i andra länder. Visionen om att Sverige ska vara bäst i världen på att använda digitaliseringens möjligheter handlar om att underlätta för människor att uppnå en god och jämlik hälsa, och att ge ändamålsenligt stöd till verksamheterna för att säkra en hälso- och sjukvård av god kvalitet (Socialdepartementet och SKR 2016). IHP-undersökningen tyder på att utvecklingen inom detta område inte går lika snabbt som utvecklingen av användningen av digitala verktyg. Vår slutsats är därmed att utvecklingen av digitala verktyg och tjänster går framåt, men att det är viktigt att säkerställa att även vård på distans utgår från individens behov och förutsättningar. Utvecklingen av den digitala infrastrukturen måste ske på ett sådant sätt att det främjar individens möjligheter att uppnå en god och jämlik hälsa, och bidrar till att lösa de utmaningar som ses i hälso- och sjukvården.
Svensk hälso- och sjukvård brister i kontinuitet, personcentrering och tillgänglighet
IHP-undersökningen visar också på brister i det svenska hälso- och sjukvårdssystemet. Sverige presterar svagare än de andra länderna i årets undersökning på frågor om kontinuitet, personcentrering och tillgänglighet.
Sverige har i flera IHP-undersökningar, riktade till både befolkningen 18 år och uppåt samt 65 år och uppåt, haft svagare resultat inom de områdena (Vård- och omsorgsanalys 2021b, 2022d). I 2023 års undersökning har Sverige fortfarande svaga prestationer där. Det innebär att Sverige över en längre tid presterat svagt och inte lyckats vända utvecklingen. I de flesta fall har utvecklingen snarare gått åt fel håll.
Frågorna om kontinuitet handlar till exempel om tillgång till en fast läkarkontakt i primärvården. Där är andelen i Sverige klart lägst i hela undersökningen. Bara 32 procent av de svarande i Sverige anger att de har en fast läkarkontakt i primärvården, medan genomsnittet i övriga länder är 81 procent. Andelen har inte heller ökat över tid.
Frågorna om personcentrering handlar till exempel om att vårdpersonalen känner till ens sjukdomshistoria, ägnar en tillräckligt med tid och involverar en i beslut. Även för de frågorna har Sverige sämre resultat än andra länder och resultaten har försämrats jämfört med undersökningen 2020. Det är också färre patienter med kroniska sjukdomar i Sverige som svarar att de har diskuterat mål med behandlingen för sin sjukdom och olika behandlingsalternativ samt fått en plan för egenvård än i andra länder.
Även när det gäller väntetider och tillgänglighet har Sverige sämre resultat än övriga länder. Det gäller både för frågorna om besök i primärvården och specialiserad vård. Det är även fler i Sverige än i andra länder som har besökt en akutmottagning och svarar att deras problem hade kunnat behandlas på deras ordinarie mottagning om personalen hade varit tillgänglig.
När det gäller väntetider och tillgänglighet ser vi både förbättringar och försämringar i de svenska resultaten. Sveriges resultat har förbättrats när det gäller andelen som fått tid till primärvården inom sju dagar samt väntetider till specialistläkarbesök och operation. Sämre resultat har tillgängligheten till vård på kvällar och helger samt möjligheten till svar samma dag vid kontakt med vårdcentralen. Andelen som uppger att deras akutmottagningsbesök hade kunnat undvikas ökar också. Trots den positiva utvecklingen för vissa av väntetidsfrågorna är Sverige fortfarande under det internationella snittet i dessa frågor.
De kvarstående bristerna i kontinuitet, tillgänglighet och personcentrering tyder på att inriktningsmålen i omställningen till en god och nära vård ännu inte avspeglas i befolkningens upplevelser
Omställningen till en god och nära vård har tre inriktningsmål: ökad kontinuitet i primärvården, ökad tillgänglighet och mer delaktiga patienter samt en personcentrerad vård (prop. 2019/20:164). Att Sverige fortsatt har svaga resultat inom alla tre områden tyder på att omställningens inriktningsmål ännu inte avspeglas i befolkningens erfarenheter.
Att kunna välja och få tillgång till en fast läkare i primärvården är förankrat i lagstiftningen (7 kap. 3 § hälso- och sjukvårdslagen (2017:30) och 6 kap. 3 § patientlagen (2014:821)). Forskning visar att kontinuitet i primärvården bär med sig fördelar både för patienter och hälso- och sjukvårdssystemet i stort (Engström, Borgquist, Nordvall, Albinsson, & Arvidsson 2019; Sabety, Jena, & Barnett 2021; Starfield, Shi, & Macinko 2005).
Nyttan av fast läkarkontakt bekräftas både av årets IHP-undersökning och IHP-undersökningen till primärvårdsläkare 2022. Årets undersökning visar att personer med en fast läkarkontakt på sin vårdcentral har bättre upplevelser av kontinuitet, delaktighet och samordning. IHP-undersökningen 2022 visade att läkare som har en personlig lista med invånare de är fast vårdkontakt för oftare anser att den vårdcentral de arbetar på är väl förberedd på att erbjuda vård till patienter med kroniska sjukdomar och med psykisk ohälsa.
I överenskommelserna om en god och nära vård mellan regeringen och Sveriges Kommuner och Regioner (SKR) 2021, 2022 och 2023 framgår målet om att minst 55 procent av befolkningen ska ha en fast läkarkontakt i primärvården (Socialdepartementet och SKR 2021, 2022, 2023). Trots det tydliga målet och de tydliga patientfördelarna har Sverige fortsatt lägst andel med en fast läkarkontakt, och andelen ökar inte.
Bristen på fasta läkare i primärvården kan vara en förklarande faktor till att Sveriges resultat på frågorna om personcentrering också är svaga. En ytterligare delförklaring kan vara den pressade arbetssituation som primärvårdsläkarna vittnade om i IHP-undersökningen 2022 (Vård- och omsorgsanalys 2023c). Vår slutsats från den rapporten kvarstår: Vårdcentralernas, regionernas och regeringens arbete för att förbättra arbetsmiljön på vårdcentralerna behöver intensifieras.
Viktigt att utreda varför så många upplever att de blivit orättvist behandlade och inte tagna på allvar
Ett nytt område för årets IHP-undersökning är frågor om att ha blivit orättvist behandlad eller inte tagen på allvar. Det är störst andel i befolkningen i Sverige som upplever att de blivit orättvist behandlade och att de inte blir tagna på allvar jämfört med i andra länder. Det är särskilt vanligt bland yngre, kvinnor och bland personer med sämre hälsa.
En svaghet med undersökningen är att vi inte har någon information om i vilka situationer eller för vilka hälsoproblem de svarande känner att de blivit orättvist behandlade eller inte tagna på allvar. Men vi kan se ett samband mellan att uppleva att vårdpersonalen inte ägnat en tillräckligt med tid under vårdbesöket och att svara att ens hälsoproblem inte tagits på allvar. Det är ett angeläget område att fortsatt undersöka och identifiera förbättringsmöjligheter inom för att kunna säkerställa en god vård på lika villkor för hela befolkningen.
Finns lärdomar att hämta från andra länder
Ett av syftena med IHP-undersökningen är att identifiera styrkor med olika länders hälso- och sjukvård för att kunna identifiera goda exempel. Årets undersökning har visat att Nederländerna har goda resultat på många av de områden där Sverige har tydligast brister. Flera av Nederländernas starka resultat kan sannolikt förklaras av deras väl utbyggda primärvård. En relativt stor andel av läkarna i Nederländerna är verksamma i primärvården och det krävs en remiss från primärvården för att få tillgång till specialiserad vård. Patienterna betalar heller ingen patientavgift för läkarbesök och sjuksköterskebesök i primärvården (Anell 2017; OECD och WHO 2021).
Allt fler anser att vårdcentralen saknar information från specialistvården
En återkommande svaghet för svensk hälso- och sjukvård som framkommer i IHP-undersökningarna är brister i informationsöverföringen mellan olika vårdnivåer. Årets undersökning visar att informationsöverföringen mellan vårdnivåer utvecklas både negativt enligt vissa resultat och positivt enligt andra. Negativt är att fler svarar att den ordinarie vårdcentralen saknar information från den specialiserade vården. Positivt är att färre svarar att specialistvården saknar information från primärvården.
Resultaten speglar resultaten från tidigare IHP-undersökningar, där vi har sett att svenska patienter i åldern 65 år och äldre minst ofta anser att specialistvården har tillgång till nödvändig information från primärvården och vice versa (Vård- och omsorgsanalys 2022d). Vi har också tidigare sett att nästan alla primärvårdsläkare i IHP-undersökningen 2022 svarar att de skickar information om sina patienters remittering till läkare i den specialiserade vården, men endast tre av fyra (73 procent) svarar att de har fått information från specialistvården, vilket var det näst lägsta resultatet i undersökningen (Vård- och omsorgsanalys 2023c).
Bristande informationskontinuitet kan påverka vårdens kvalitet och upplevelsen av vården negativt. Patienter som varit med om brister i informationsöverföringen svarar oftare än andra att deras hälsobesvär inte tagits på allvar.
En fungerande informationsöverföring mellan vårdnivåer är också mycket viktigt för att primärvården ska kunna axla rollen som navet i vården, vilket är ett mål med omställningen till en god och nära vård. Informationsöverföringen upplevs som bättre bland personer som har en fast läkarkontakt. Det tyder på att en personkontinuitet kan underlätta informationskontinuiteten.
Yngre ålder, utländsk bakgrund och lägre utbildning ger mer negativa erfarenheter av vården
Ålder är en faktor som ofta påverkar upplevelsen av vården, och personer som är 65 år och äldre är generellt sett mer positiva till vården. Den åldersgruppen avstår mindre ofta från att söka vård på grund av kostnader och upplever sällan att deras hälsoproblem inte tas på allvar. Dessutom är det vanligare att de har en fast vårdkontakt. Samtidigt använder färre äldre digitala tjänster än yngre.
Det finns flera signifikanta skillnader mellan kvinnor och män i deras erfarenheter av hälso- och sjukvården. Kvinnor svarar oftare än män att deras besvär inte tagits på allvar eller att de blivit orättvist behandlade av vården. Samtidigt använder kvinnor något oftare digitala tjänster för att läsa sin journal och förnya recept. Det är ingen skillnad mellan könen i hur vanligt det är att ha en fast vårdkontakt, men det är vanligare att män varken har en fast vårdkontakt eller en fast mottagning.
Personer med utländsk bakgrund har i flera fall mer negativa erfarenheter av vården än personer med svensk bakgrund. De svarar till exempel oftare att de avstått vård på grund av kostnaden och att de har fått vänta längre på vård än personer med svensk bakgrund. Om de har vårdats på sjukhus svarar de även mindre ofta att de bemötts med vänlighet och respekt på sjukhuset, och mindre ofta att de har fått skriftlig information om symtom att bevaka efter utskrivning.
Även när det gäller utbildningsbakgrund framkommer skillnader i resultaten. Personer med hög utbildning avstår mindre ofta från vård på grund av höga kostnader än personer med lägre utbildning. Personer med hög utbildning använder också oftare digitala verktyg och har också mer positiva erfarenheter av personcentrering och informationsutbyte mellan olika vårdformer än personer med enbart grundskoleutbildning.
Personer med sämre hälsa är oftare missnöjda med vården
Personer med sämre hälsa har oftare än andra en fast vårdkontakt. Trots det upplever patienter med självskattad dålig hälsa och patienter med diagnosticerad psykisk ohälsa mindre ofta än andra att vårdpersonalen känner till deras sjukdomshistoria, ägnar dem tillräckligt med tid, involverar dem i beslut och förklarar saker på ett sätt som de förstår.
Personer med sämre självskattad dålig hälsa, diagnosticerad psykisk ohälsa eller minst en kronisk sjukdom svarar också oftare än andra att de avstått vård på grund av kostnaden, att de varit med om att deras hälsoproblem inte tagits på allvar och att de har blivit orättvist behandlade i vården.
Mer kunskap behövs om hur primärvården kan ge vård till personer med kroniska sjukdomar
Årets IHP-undersökning visar en viss försämring för vilka insatser som patienter i Sverige med kroniska sjukdomar får. Andelen som svarar att de har fått tillräckligt med stöd för egenvård, en läkemedelsgenomgång, samt diskuterat mål och prioriteringar eller alternativ till sin behandling har minskat något sedan 2020. De svenska resultaten för samma frågor är också något svagare eller i linje med resultaten i övriga länder.
Även IHP-undersökningen 2022 riktad till primärvårdsläkare visade på brister i omhändertagandet och att vårdcentralerna inte har tillräckliga förutsättningar att ta hand om patienter med kroniska sjukdomar. De svenska läkarna ansåg mindre ofta än läkare i andra länder att vårdpersonalen på deras vårdcentral var förberedda att ge vård till personer med kroniska sjukdomar. De svenska läkarna gjorde inte heller lika många insatser för att stärka patienterna i egenvård. Samtidigt visade undersökningen att det finns påverkbara faktorer som vårdcentralen kan arbeta med för att förbättra sin förmåga att erbjuda vård till patienter med kroniska sjukdomar, till exempel att utveckla arbetssätt och erbjuda fortbildning för att upprätthålla och utveckla medicinsk kompetens.
De fortsatt svaga resultaten för vård som gäller kroniska sjukdomar kan på sikt innebära en patientsäkerhetsrisk, och det är viktigt att motverka den negativa utvecklingen. Patienter som har kunskap om möjlig egenvård, vilka läkemedel de tar, och målet med deras behandling har bättre förutsättningar att förebygga behovet av vård. Både årets IHP-undersökning och 2022 års IHP-undersökning riktad till primärvårdsläkare visar att det behövs mer kunskap om vilka brister som finns i hälso- och sjukvården för patienter med kroniska sjukdomar, varför resultaten försämrats över tid, och vilka förutsättningar primärvården har att ge vård till dem. Vi har tidigare i rapporten IHP 2022 rekommenderat att det behövs mer kunskap inom det här området, och resultaten från årets undersökning understryker det behovet.
Referenser
Anell, A. (2017). Primärvårdens resurser, styrning och organisation: En jämförelse av villkor och förhållanden i Danmark, Norge, Nederländerna och Storbritannien. (PM 2017:1). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/primarvardens-resurser-styrning-och-organisation/
Engström, S., Borgquist, L., Nordvall, D., Albinsson, G., & Arvidsson, E. (2019). Hög personlig läkarkontinuitet i primärvård förenad med färre besök på akutmottagning [Personal physician continuity in primary care associated with fewer emergency room visits]. Läkartidningen, 116.
Eurostat (2023). Preventable and treatable mortality statistics – Statistics Explained. https://ec.europa.eu/eurostat/statistics-explained/index.php?title=Preventable_and_treatable_mortality_statistics.
Janlöv, N., Blume, S., Glenngård, A., Hanspers, K., Anell, A., & Merkur, S. (2023). Sweden Health System Review 2023. Health systems in transition, 25(4).
OECD och WHO (2021). State of Health in the EU The Netherlands Country Health Profile 2021 https://eurohealthobservatory.who.int/publications/m/netherlands-country-health-profile-2021
Sabety, A. H., Jena, A. B., & Barnett, M. L. (2021). Changes in health care use and outcomes after turnover in primary care. JAMA internal medicine, 181(2), ss. 186-194.
SKR (2022). Fakta om vårdplatser. skr.se/download/18.5f94e9591811657edb8aab81/1655359946413/Fakta-om-vardplatser_0615.pdf
Socialdepartementet och SKR (2016). Vision e-hälsa 2023 — gemensamma utgångspunkter för digitalisering i socialtjänst och hälso- och sjukvård. https://ehalsa2025.se/wp-content/uploads/2021/02/vision-e-halsa-2025-overenskommelse.pdf
Socialdepartementet och SKR (2021). God och nära vård 2021. En omställning av hälso- och sjukvården med primärvården som nav. Överenskommelse mellan staten och Sveriges Kommuner och Regioner.
Socialdepartementet och SKR (2022). God och nära vård 2022. En omställning av hälso- och sjukvården med primärvården som nav. Överenskommelse mellan staten och Sveriges Kommuner och Regioner.
Socialdepartementet och SKR (2023). God och nära vård 2023. En omställning av hälso- och sjukvården med primärvården som nav. Överenskommelse mellan staten och Sveriges Kommuner och Regioner.
Socialstyrelsen (2020). Tillståndet och utvecklingen inom hälso- och sjukvård och tandvård – Lägesrapport 2020. Stockholm: Socialstyrelsen. https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/ovrigt/2020-3-6667.pdf
Socialstyrelsen (2023). Tillståndet och utvecklingen inom hälso- och sjukvård och tandvård – Lägesrapport 2023. https://www.socialstyrelsen.se/globalassets/sharepoint-dokument/artikelkatalog/ovrigt/2023-3-8446.pdf
Starfield, B., Shi, L., & Macinko, J. (2005). Contribution of primary care to health systems and health. The milbank quarterly, 83(3), ss. 457-502.
Statskontoret (2021). Vision E-hälsa 2025 — att försöka styra genom samverkan. (2021:17). Stockholm: Statskontoret. https://www.statskontoret.se/publicerat/publikationer/publikationer-2021/vision-e-halsa-2025–ett-forsok-att-styra-genom-samverkan/
Vård- och omsorgsanalys (2017). Vården ur befolkningens perspektiv 2016. En jämförelse mellan Sverige och tio andra länder. (PM 2016:5). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/varden-ur-befolkningens-perspektiv-2016/
Vård- och omsorgsanalys (2019a). Med örat mot marken. (Rapport 2019:2). Stockholm Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/med-orat-mot-marken/
Vård- och omsorgsanalys (2019b). Vården ur primärvårdsläkarnas perspektiv. Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/ihp-2019/
Vård- och omsorgsanalys (2021a). Nära vård i sikte? . (Rapport 2021: 8). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/nara-vard-i-sikte/
Vård- och omsorgsanalys (2021b). Vården ur befolkningens perspektiv 2020. En jämförelse mellan Sverige och tio andra länder. (Rapport 2021:4). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/varden-ur-befolkningens-perspektiv-2020/
Vård- och omsorgsanalys (2022a). Besök via nätet. Resursutnyttjande och jämlikhet kopplat till digitala vårdbesök. (Rapport 2022:1). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/besok-via-natet/
Vård- och omsorgsanalys (2022b). Kontinuitet och fast läkarkontakt. Kartläggning av måluppfyllelsen i överenskommelserna om en god och nära vård. (PM 2022:5). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/kontinuitet-och-fast-lakarkontakt/
Vård- och omsorgsanalys (2022c). Nationell uppföljning av hälso- och sjukvården. (PM 2022:3). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/nationell-uppfoljning-av-halso-och-sjukvarden-2022/
Vård- och omsorgsanalys (2022d). Vården ur befolkningens perspektiv, 65 år och äldre. (Rapport 2022:2). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/ihp-2021/
Vård- och omsorgsanalys (2023a). Kontinuitet och fast läkarkontakt Kartläggning av måluppfyllelsen i överenskommelserna om en god och nära vård. (PM 2023:3). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/kontinuitet-och-fast-lakarkontakt-2/
Vård- och omsorgsanalys (2023b). Ordnat för omställning? Utvärdering av omställningen till en god och nära vård: delrapport. (Rapport 2023:2 ). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/varden-ur-befolkningens-perspektiv-2020/
Vård- och omsorgsanalys (2023c). Vården ur primärvårdsläkarnas perspektiv. International Health Policy (IHP) 2022. (Rapport 2023:1). Stockholm: Myndigheten för vård- och omsorgsanalys. https://www.vardanalys.se/rapporter/varden-ur-primarvardslakarnas-perspektiv-2/
Beslut
Beslut om den här promemorian har fattats av generaldirektören Jean-Luc af Geijerstam. Analytikern Agnes Lindvall har varit föredragande. Analyschefen Caroline Olgart Höglund, chefsjuristen Catarina Eklundh Ahlgren och projektdirektören Åsa Ljungvall har deltagit i den slutliga handläggningen.
